Рак предстательной железы — это проблема, с которой может столкнуться, пожалуй, каждый мужчина. К настоящему моменту не существует ни надежных методов профилактики этого заболевания, ни достоверных способов заранее узнать, каков риск столкнуться с бедой в каждом конкретном случае. Однако медики уже научились распознавать рак простаты на самых ранних стадиях, а также успешно лечить опухоли. Поэтому если онколог предполагает наличие рака простаты — не спешите впадать в отчаяние, ведь шансы на выздоровление высоки.


Стадии и особенности протекания рака предстательной железы
Предстательная железа — небольшой орган (размером с шарик для пинг-понга), расположенный у основания мочевого пузыря. Ее основная функция — синтез секрета, входящего в состав спермы, и участие в процессе семяизвержения.
Рак предстательной железы подразумевает появление и увеличение в размерах опухоли, способной к быстрому росту и метастазированию (переносу злокачественных клеток в другие органы и ткани). Это заболевание может возникнуть в любом возрасте, но в подавляющем большинстве случаев диагностируется у мужчин старше 60 лет.
Рак простаты — третье по распространенности онкологическое заболевание у представителей сильного пола в России после рака легких и рака желудка. Он обнаруживается у одного из пятнадцати мужчин старше 40 лет. Каждый год в мире злокачественные опухоли предстательной железы диагностируют у миллиона человек, и примерно каждый третий из них умирает вследствие данной патологии.
Почему развивается рак предстательной железы? Известно, что это сопряжено с изменениями гормонального фона, генетической предрасположенностью, неправильным питанием и воздействием некоторых других факторов, роль которых до сих пор окончательно не установлена.
От момента появления первой раковой клетки до развития симптомов, которые приводят мужчину на консультацию к врачу, обычно проходит несколько лет. По этой причине часто пациент оказывается на приеме у онколога с запущенной, разросшейся опухолью, которую сложно вылечить.
Всего принято выделять четыре стадии рака простаты:
- 1 стадия характеризуется маленькими размерами опухоли, отсутствием вовлечения в патологический процесс лимфатических узлов (туда раковые клетки могут попасть с током лимфы) и хорошим самочувствием больного. Как правило, на этой стадии рак простаты выявляется случайно — в ходе лечения другого заболевания железы. Прогноз для жизни пациента — благоприятный, терапия не занимает много времени.
- 2 стадия рака простаты означает, что новообразование увеличилось в размерах. Его можно прощупать — в ходе ректального осмотра (простата прилегает к передней стенке прямой кишки, поэтому врач способен дотянуться до нее пальцем). При этом симптомы заболевания зачастую по-прежнему не проявляются. Поэтому так важно регулярно проходить профилактическое обследование у уролога. Около 80% больных, у которых рак простаты был диагностирован на 2 стадии, выздоравливают.
- 3 стадия заболевания характеризуется разрастанием опухоли за пределы оболочки простаты. Раковые клетки обнаруживаются в лимфоузлах малого таза и в некоторых соседних органах. К этому моменту больной обычно ощущает дискомфорт: из-за деформации железы нарушается мочеиспускание, появляется боль в промежности. Чтобы победить опухоль, уже недостаточно сделать операцию, поэтому часто онкологи используют комбинированную тактику, сочетая различные подходы к уничтожению раковых клеток. Выживаемость на этой стадии рака простаты составляет менее 40%.
- 4 стадия подразумевает, что, помимо простаты, рак затронул отдаленные органы или лимфоузлы. Метастазы могут обнаруживаться в костях, легких, печени и т. д. Если пациент — пожилой человек с тяжелыми хроническими заболеваниями, врачи примут решение отказаться от операции в пользу щадящих методов терапии, которые продлят жизнь и облегчат страдания больного, хотя и не помогут победить рак.
Методы лечения рака простаты
Как будет проходить лечение рака простаты, зависит не только от стадии болезни. Важное значение имеет тип опухоли — его определяют при биопсии, взяв несколько образцов ткани и изучив их под микроскопом. Некоторые разновидности рака — например полиморфноклеточный рак предстательной железы — склонны к быстрому агрессивному росту, развитие других подвержено влиянию гормонов. Опытный онколог учитывает все эти обстоятельства, а также мнение самого больного, прежде чем принять решение о лечебной тактике.
Немаловажную роль играет и техническая оснащенность клиники. Не секрет, что многие современные технологии и лекарства попросту не доступны в отечественных онкологических центрах или находятся на стадии внедрения. И даже такие классические подходы, как хирургическое удаление простаты, могут значительно отличаться, что сказывается не только на успехе лечения, но и на качестве жизни пациента.
Хирургическое лечение
Предстательная железа — орган важный, но взрослый мужчина вполне способен прожить и без него. Поэтому, если рак не перекинулся на соседние органы и ткани, а состояние больного допускает проведение операции, онколог порекомендует мужчине радикальную простатэктомию — удаление простаты. На начальных стадиях болезни такой подход позволяет полностью вылечиться в короткий срок (пребывание в больнице занимает около 7 дней).
Между тем важно помнить, что речь идет о серьезном вмешательстве в работу организма, которое сопряжено с риском для жизни, а также приводит к некоторым неприятным последствиям. Так, больные нередко испытывают проблемы с мочеиспусканием на протяжении многих месяцев после операции, более половины мужчин — жалуются на исчезновение эрекции.
Щадящим вариантом хирургического лечения рака простаты является лапароскопическое вмешательство, при котором удаление простаты осуществляется через небольшие разрезы — всего несколько миллиметров длиной. В результате снижается риск послеоперационных осложнений, а сама процедура переносится пациентом гораздо легче.
В странах с передовой медициной, например в Израиле, США, операция осуществляется с использованием инновационных роботизированных комплексов, таких как «Да Винчи».
Криохирургия
Альтернативой традиционному хирургическому вмешательству может стать криохирургия опухоли простаты. Данный метод применим на ранних стадиях заболевания, когда рак еще не вышел за пределы органа. В ходе манипуляции пациенту в простату вводятся специальные иглы, через которые поступает жидкие аргон или азот. Низкие температуры разрушают ткани железы, а врач при помощи УЗИ контролирует, чтобы воздействие не повредило соседние органы. Как результат — железу не приходится удалять (хотя функции ее необратимо нарушаются). В последние годы криохирургию все чаще предлагают в качестве основного способа лечения рака простаты, который подходит больным всех возрастов.
Радиохирургия
Одно из передовых направлений операбельного лечения рака простаты. Предполагает применение системы «Кибер-нож». Метод основан на воздействии сфокусированного пучка радиации на опухоль, что приводит к ее локальному уничтожению при сохранении целостности прилегающих тканей. Важным преимуществом метода является его абсолютная безболезненность и нетравматичность: сразу после процедуры пациент может покинуть лечебное учреждение.
Радиотерапия
Если опухоль агрессивна или проросла за пределы простаты, а также в тех случаях, когда больной слишком слаб для операции, альтернативой скальпелю может стать аппарат лучевой терапии. В первую очередь рентгеновские лучи убивают быстро делящиеся клетки — а раковые клетки склонны к бесконтрольному росту. Поэтому в ходе сеансов радиотерапии опухоль уменьшается, а пораженные злокачественными клетками ткани «очищаются».
Лучевая терапия назначается как отдельный метод лечения, так и в качестве дополнения к операции: до вмешательства или после него. Речь может идти как о внешней радиотерапии (когда пациент лежит под излучателем), так и о внутренней лучевой терапии, когда в тело больного вводят особые радиоактивные гранулы.
Внешняя лучевая терапия также имеет свои разновидности. Онкологи стремятся минимизировать губительное воздействие радиации на ткани тела, поэтому стараются как можно точнее направить пучок радиации на опухоль. В этом им помогают такие методы, как 3D-конформная лучевая терапия, лучевая терапия модулированной интенсивности (IMRT), стереотоксичечская лучевая терапия (SBRT) и протонная лучевая терапия. Каждый из этих подходов имеет достоинства и недостатки. Часто радиотерапия приводит к устойчивым расстройствам мочеиспускания и к эректильной дисфункции.
Внутренняя лучевая терапия (брахитерапия) значительно увеличивает эффект радиации за счет сокращения расстояния от ее источника до раковых клеток. Радиоактивные гранулы, используемые для процедуры, содержат радиоактивный йод, палладий и другие химические вещества, способные в течение длительного времени воздействовать на окружающие ткани. В зависимости от метода, эти гранулы могут находиться в организме многие месяцы (постоянная брахитерапия) или только во время лечебных сеансов (временная брахитерапия).
Химиотерапия
Химиотерапия применяется, как правило, в ситуациях, когда рак распространился по организму, поэтому воздействовать на болезнь нужно глобально. Препараты, используемые для лечения злокачественных опухолей простаты, назначают курсами, следя за результатами терапии и развитием побочных эффектов. Химиотерапевтические средства плохо влияют не только на рак, но и на здоровые ткани. Поэтому больные, проходящие такое лечение, часто страдают от расстройств пищеварения, слабости, потери волос и инфекционных заболеваний.
Иммунная терапия
Данный вид лечения направлен на активацию иммунитета пациента. Раковые клетки чужеродны нашему телу, однако благодаря особым приспособительным механизмам они способны уклоняться от иммунного ответа.
Препараты для иммунной терапии изготавливаются индивидуально — в лабораторных условиях клетки крови пациента «обучают» распознавать опухоль, а затем полученная вакцина вводится в организм. К сожалению, онкологи пока не сумели добиться высокой эффективности данной методики, поэтому чаще она применяется в качестве вспомогательной, а также на поздних стадиях болезни.
Гормональное лечение рака предстательной железы
Поскольку зачастую рост опухоли провоцируется действием мужских половых гормонов, на поздних стадиях рака простаты врачи могут назначать пациенту препараты, блокирующие синтез этих веществ. Обычно речь идет о пожизненном приеме фармацевтических средств. Такое лечение означает медикаментозную кастрацию: на его фоне затухает сексуальная функция. В сочетании с другими методами — например радиотерапией — прием гормонов способен привести к полному излечению пациентов, которым противопоказана радикальная простатэктомия. При этом медикаментозная кастрация обратима — после отмены лекарств.
Методы лечения рака простаты разнообразны, и каждый год появляется информация о новых эффективных подходах. Другими словами, безнадежных случаев, когда медицина оказывается бессильна помочь пациенту, уже почти не осталось. Важно найти врача, который подберет эффективную лечебную тактику. Не стоит отчаиваться — победа над раком во многом зависит от вас.
Выбор страны для терапии рака предстательной железы
Как известно, онкологическая отрасль медицины очень развита во многих странах Азии и Европы. Но оптимальным выбором является Израиль. Это объясняется высоким уровнем здравоохранения, которое контролируется государством, и при этом сравнительно невысокими ценами (на 30–50% ниже, чем в Америке и Европе).
Однако организовать поездку для лечения в Израиле собственными силами непросто. Особенно учитывая, что нельзя терять драгоценное время. Клиника «Топ Ихилов» готова взять на себя всю организацию поездки: сотрудники сами займутся покупкой билетов, обеспечат трансфер, предложат удобные варианты проживания, в том числе рядом с клиникой, организуют консультации и обследования, будут помогать на протяжении всего лечения. Причем отправиться на лечение в Израиль возможно в кратчайшие сроки после обращения в «Топ Ихилов».
Еще одно преимущество клиники — оснащенность современным высокотехнологичным оборудованием и, как следствие, высокая точность диагностики рака. Специалисты «Топ Ихилов» — среди которых профессоры, президенты и члены правления профессиональных объединений Европы и США — внимательно относятся к каждому пациенту и готовы продолжить сопровождение после окончания курса лечения. В команде специалистов «Топ Ихилов» врачи различного профиля, достигшие высоких результатов в своей области.
Источник www.pravda.ru
Сивков А.В.1, Муравьев В., Кешишев Н.Г. 1, Шадеркин И.А. 1, Шкабко О.В. 1
1ФГУ «НИИ урологии Росмедтехнологий»
2 Urology Division/Department of Surgery University of Cincinnati College of Medicine
Введение
В России отмечается рост заболеваемости раком предстательной железы (РПЖ). Так в 1998-2008 гг. заболеваемость РПЖ на 100 000 населения возросла с 15,28 до 33,69, т.е. на 120,5%. [1]. Из-за активного внедрения в повседневную практику определения уровня ПСА [2,3], осведомленности населения, наличии программ раннего выявления рака предстательной железы, увеличивается процент выявления заболеваний в ранней стадии (T1-2) [4,5]. Этот факт позволяет пациентам предложить радикальные методы лечения рака предстательной железы: радикальная простатэктомия (РПЭ), дистанционная лучевая терапия (ДЛТ), брахитерапия, новые аблативные технологии (HIFU-терапия, криотерапия, фотодинамическая терапия, лазерная аблация и др.).
Однако каждый из этих методов радикального лечения имеет свой процент рецидивирования рака предстательной железы. На первых этапах диагностики рецидива мы можем говорить лишь только о биохимическом рецидиве рака простаты.
Понятие «биохимический рецидив» рознится в отношении каждого метода радикального лечения РПЖ. Согласно международному консенсусу [6, 7], два последовательных повышения уровня ПСА после РПЭ, равных или выше 0,2 нг/мл, свидетельствуют о биохимическом рецидиве заболевания. Некоторые авторы оспаривают эти данные, указывая на другой пороговый уровень — 0,4 нг/мл, для более точного выделения группы больных с высоким риском клинической прогрессии заболевания [8]. Согласно рекомендациям Европейской ассоциации урологов, повышение уровня ПСА после РПЭ более чем на 0,2 нг/мл свидетельствует о наличии рецидива основного заболевания [9].
До недавнего времени, согласно рекомендации ASTRO 1996 г. [10], определение биохимического рецидива после лучевой терапии подразумевало 3 последовательных повышения уровня ПСА. В 2006 г. конференция по пересмотру консенсуса RTOG-ASTRO дала новое определение биохимического рецидива после лучевого лечения — это рост уровня ПСА на 2 нг/мл и выше после достижения минимального уровня маркера [11]. Такого же мнения придерживаются специалисты Европейской ассоциации урологов [9].
Относительно HIFU или криотерапии были использованы различные определения биохимического рецидива [12]. Большинство из них основывалось на повышении уровня ПСА выше 1 нг/мл.
Для выработки дальнейшей тактики лечения биохимического рецидива РПЖ необходимо отдифференцировать местный рецидив заболевания от генерализации процесса.
Местный рецидив или генерализация процесса в течение 10 лет после ДЛТ или РПЭ у больных, получавших лечение второй линии в течение 5 лет после первичного лечения, имеет место у 27-53% и 16-35%, соответственно [13—18].
Согласно рекомендациям Европейской ассоциации урологов, критериями дифференцировки местного рецидива от генерализованного после РПЭ является время повышения ПСА после вмешательства, время удвоения ПСА, скорость прироста ПСА, патоморфологическая стадия и показатель по шкале Глисона. Так, при местном рецидиве у 80% больных наблюдается подъем уровня ПСА более чем на 0,2 нг/мл через 3 года, время удвоения ПСА ≥ 11 месяцев, дифференцировка опухоли по шкале Глисона ≤ 6 и стадия ≤ pT3a, pN0, pTx R1.
Критериями системного прогрессирования более чем у 80% больных являются: повышение уровня ПСА менее чем через 1 год после хирургического вмешательства, время удвоения ПСА – 4-6 месяцев, дифференцировка опухоли по шкале Глисона — 8—10, стадия pT3b, pTx pN1.
По нашему мнению, для подтверждения местного рецидива заболевания показана биопсия в области уретро-везикального анастомоза и участков, подозрительных на местный рецидив РПЖ. Согласно рекомендациям ASTRO [19], при наличии у больного биохимического рецидива после проведения ДЛТ выполнение биопсии предстательной железы не показано. Тем не менее, при планировании спасительной терапии у больных с уровнем ПСА выше минимального значения, достигнутого после проведения ДЛТ, биопсия является обязательным условием [20—22]. При планировании данного метода терапии общепризнанной является выжидательная тактика на протяжении 18 месяцев после проведения ДЛТ, брахитерапии, криодеструкции предстательной железы или HIFU.
Согласно рекомендациям Европейской ассоциации урологов, критериями местного рецидива после лучевой терапии являются: наличие злокачественных клеток при биопсии через 18 месяцев и более после начала лучевой терапии; подъем ПСА более чем на 2 нг/мл от достигнутого уровня; отсутствие метастатического поражения при КТ или МРТ и остеосцинтиграфии [9].
После верифицикации диагноза встает вопрос о возможных вариантах лечения рецидива РПЖ. Такое лечение называется лечением второй линии, спасительной или сальважной терапией РПЖ. Необходимо различать следующие методы терапии местного рецидива РПЖ: спасительная дистанционная лучевая терапия (СДЛТ), спасительная радикальная простатэктомия (СРПЭ), спасительная высокодозная брахитерапия (СВБТ), спасительная HIFU-терапия и спасительная криотерапия (СКрТ).
1. Спасительная дистанционная лучевая терапия (СДЛТ)
1.2. После РПЭ
Основываясь на многочисленные исследования по проведению лучевой терапии у больных с биохимическим рецидивом после РПЭ, следует принимать во внимание множество факторов, которые способствуют определению наиболее рационального метода терапии: динамического наблюдения, ДЛТ или гормонального лечения. Как показывают многочисленные исследования, в том числе и с высоким уровнем доказательности, уровень ПСА на момент диагностики рецидива основного заболевания является важным фактором прогноза отдаленных результатов лучевой терапии [23—31]. В исследованиях [23, 24] также было показано, что при уровне ПСА до начала проведения ДЛТ 2,5 нг/мл — только 8 и 26%, соответственно. По данным исследования Format и соавт. [25], безрецидивная выживаемость больных с наличием биохимического рецидива после РПЭ составляет 83% при уровне ПСА 2,0 нг/мл до начала проведения ДЛТ. По данным другого исследования [26], показатели выживаемости без признаков прогрессирования составляют 58% при уровне ПСА 1,0 нг/мл.
Основываясь на рекомендации ASTRO, доза облучения на ложе предстательной железы у больных с биохимическим рецидивом после РПЭ при уровне ПСА 1 нг/мл показатели 5-летней безрецидивной выживаемости составили соответственно 34 и 0%. Вышеприведенные данные свидетельствуют о том, что адъювантная ДЛТ ложа предстательной железы эффективна даже в группе больных высокого риска, тем не менее терапевтический эффект более значим в подгруппе пациентов с невысоким уровнем ПСА.
В исследовании Stephenson и соавт.[29] произведена оценка прогностических моделей с целью прогнозирования результатов лучевой терапии. Исследуемая группа включала в себя 1603 больных с биохимическим рецидивом после РПЭ, получавших лечение в 17 Североамериканских центрах. Авторы установили статистически значимую взаимосвязь между уровнем ПСА во время проведения облучения и эффективностью проводимой терапии: 6-летняя выживаемость без биохимического рецидивирования составляла 48% в подгруппе больных с уровнем ПСА 1,5 нг/мл, соответственно.
В исследовании, опубликованном в журнале Urology в 1999 г., Egewa и соавт. [30] опубликовали данные о показателях 5-летней биохимической безрецидивной и общей выживаемости, которые составили 69 и 96% в группе с отсутствием патологии при ПРИ, по сравнению с 45 и 78% в подгруппе с пальпируемыми образованиями, соответственно. Тем не менее, в связи с отсутствием результатов крупных рандомизированных исследований, а также длительного периода наблюдения влияние данного факта на показатели отдаленной выживаемости больных остается неясным.
1.2. После HIFU терапии
Pasticier G. в 2008 году описал использование СДЛТ после HIFU терапии РПЖ. 45-ти пациентам была выполнена СДЛТ, причем у 13-ти пациентов СДЛТ сочеталась с гормональной терапией. Пятилетняя выживаемость без биохимического рецидива в группе пациентов, подвергшихся монотерапии СДЛТ (всего 32 пациента), составила 64% [32].
2. Спасительная РПЭ
2.1. После ДЛТ
Пятилетняя выживаемость без прогрессии после СРПЭ составляет 47-65%, тогда как 10-ти летняя выживаемость — 30-43%. Пятилетняя раковоспецифическая выживаемость составляет 90-93%, 10-ти летняя – 70-77%. Стоит отметить, что прогрессия заболевания также зависит от уровня ПСА перед спасительной РПЭ. Так, при уровне ПСА = 0,2 нг/мл
Источник www.uroweb.ru
Статьи Комментарии
| »» Содержание | Б.П. Матвеев, Б.В. Бухаркин, В.Б. Матвеев |
Глава 6. Лечение рака предстательной железы
Лечение рака предстательной железы, так же, как и всех онкологических заболеваний, определяется стадией болезни. Однако если в отношении больных с местнораспространенной опухолью или с уже имеющимися метастазами существует более или менее единый подход, то в лечении начальных стадий (Т1-Т2) рака предстательной железы единой точки зрения нет. В настоящее время больному может быть предложено три варианта лечения:
1) радикальная простатэктомия;
2) радикальная лучевая терапия;
3) выжидательная тактика (табл. 22).
Таблица 22. Методы лечения локализованного рака предстательной железы.
1. Радикальная простатэктомия
2. Лучевая терапия
а) наружная
б) внутритканевая
3. Отсроченное лечение
4. Методы в стадии разработки
а) криотерапия
б) лазеротерапия
с) сфокусированный ультразвук высокой интенсивности
Больных раком предстательной железы невозможно подвести под одну схему лечения (табл. 23). Подход во многом должен быть индивидуальным. Остановимся подробно на всех применяемых методах лечения.
Таблица 23. Алгоритм диагностики, определения стадии и лечения рака предстательной железы.
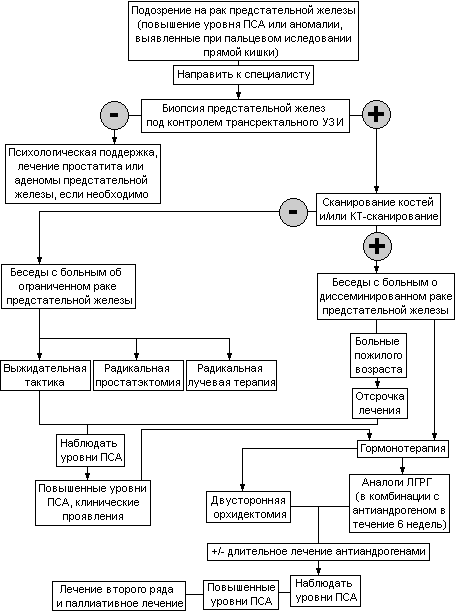
Лечение локализованного рака предстательной железы (Т1-2).
С усилением скринингового контроля населения и внедрением современных методов диагностики (определение простатоспецифического антигена, трансректального УЗИ, магнитного резонанса с использованием ректальных датчиков и т.д.) число впервые диагностированных случаев заболевания раком предстательной железы быстро увеличивается. Естественно, что при этом значительно возросло количество больных с локализованным раком предстательной железы, причем задолго до того, как у них появятся клинические проявления болезни. Увеличение количества вновь выявленных больных, однако не привело к увеличению смертности. Это наглядно отражено в табл. 24 с приведенными данными США.
Таблица 24. Случаи заболевания, смертности и летальности раком предстательной железы в США.
| 1985 | 1991 | 1993 | |
| Заболеваемость (кол-во) | 76.000 | 122.000 | 169.000 |
| Смертность (кол-во) | 27.000 | 32.000 | 34.000 |
| Летальность (%) | 35 | 26 | 20 |
Приводимая статистика вызвала много вопросов, но основной из них: не породила ли ранняя диагностика риск "сверх лечения", так как многие из вновь выявленных случаев рака предстательной железы, даже не леченные, не вызовут смерти больного. Этот же вопрос возникает при сравнении выживаемости у леченных и нелеченных больных начальными стадиями заболевания. Остановимся подробнее на применяемых методах лечения локализованного РПЖ.
Отсроченное лечение. Выжидательная тактика при раке предстательной железы, которая заключается в том, что лечение начинается с появлением клинических симптомов заболевания, до сих пор остается спорной. Если в США стандартным лечением для локализованного рака простаты является простатэктомия или лучевая терапия, отсроченное лечение без первичной терапии практиковалось в Европе, большей частью в Скандинавских странах, где самый высокий уровень заболевания РПЖ.
Наиболее достоверное и хорошо документированное исследование по отсроченному лечению представляет сообщение из Швеции Johansson J. (1994). С марта 1977 по февраль 1994 г. было выявлено 654 больных, но в исследование было взято 223. Первоначально брали больных, у которых опухоль локализовалась лишь в железе и не прорастала капсулу (Т0-Т2) и не выявлялись отдаленные метастазы. Решено было брать только больных с высокодифференцированным раком и моложе 75 лет. В среднем больные наблюдались 12.5 лет. За время наблюдения прогрессирование заболевания отмечено всего лишь у 77 (35%) больных, а умерло 148 (66%), но из них только 23(10%) умерли от рака предстательной железы. Риск прогрессирования и смерти от рака предстательной железы был значительно выше при малодифференцированном раке (3-я гистологическая стадия), нежели при высокодифференцированном. Уровень прогрессирования рака был наибольшим в первые 5 лет (68%) а к 10 годам снизился до 55%. И самое интересное в том, что уровень безметастатической выживаемости был 90% через 5 лет и 83% через 10 лет. Сравнивая полученные данные с литературными, автор отмечает, что 10-летняя выживаемость при простатэктомии равна 93%, при отстроченном лечении — 84% и при лучевой терапии — 74%. Однако подчеркивается, что не существует значительных критериев в пользу того или иного метода лечения, а руководствоваться надо прежде всего качеством жизни. Приведенное исследование Johansson J., хотя и дает очень интересные результаты, но далеко не бесспорно, так как у большей части больных (146 из 223) была высокодифференцированная форма рака предстательной железы, а средней возраст пациентов был 72 года (на этом мы остановимся далее более подробно). Для более четкого представления об отсроченном лечении приводим сводные данные различных авторов, собранные Adolfson J. (1995) (табл. 25).
Таблица 25. Выживаемость больных раком предстательной железы начальных стадий после отсроченного лечения.
| Автор | n | Стадия | Выживаемость в % | ||
| 5 лет | 10 лет | 15 лет | |||
| Moskovitz et al., 1987 | 44 | T1-2 | 61% | 34% | — |
| Graverson et al., 1990 | 50 | T1-2 | 70% | 55% | 32% |
| Johansson et al., 1992 | 117 | T1-2 | 63% | 40% | — |
| Johansson et al., 1992 | 58 | T0-2 | 78% | 58% | — |
| Adolfsson et al., 1991 | 61 | T1-2 | — | 85% | — |
| Adolfsson et al., 1992 | 122 | T1-2 | — | 51% | — |
| Chisholm et al., 1992 | 107 | T0-1 | 65% | 48% | — |
| Stenziet al., 1993 | 34 | T0-2 | 67% | 34% | — |
| Warner & Whilmore | 68 | Тв | — | 72% | 46% |
Как видно из представленной таблицы, десятилетняя выживаемость при отсроченном лечении у различных авторов колеблется от 85% до 34% .
Суммируя все последние публикации, следует сказать, что выжидательная тактика целесообразна у больных пожилого возраста при высокодифференцированных опухолях небольшой величины (Т0-Т2). Особенно это касается больных, имеющих тяжелые сопутствующие заболевания. Такие больные нуждаются в постоянном наблюдении с контролем за уровнем ПСА. Такой же подход возможен у пожилых людей с более крупными опухолями (Т3), так как результаты долгосрочных исследований свидетельствуют о низкой частоте метастазирования у таких больных.
Выжидательная тактика особенно касается людей пожилого и старческого возраста, у которых по прогнозам не ожидается долгой продолжительности жизни с момента выявления заболевания, поскольку у них часто имеются тяжелые сопутствующие заболевания. Однако больным и членам их семей необходимо разъяснять, какие соображения заставляют откладывать активное лечение.
По результатам последних исследований при выжидательной тактике высокодифференцированные опухоли (число баллов Глисона 2-4) метастазируют в 2.1% случаев в год, агрессивные опухоли (число баллов Глисона 7-10) — в 13.5% случаев в год. Больные с опухолями низкой градации живут более 10 лет в 87% случаев; больные с низкодифференцированными опухолями — в 26% случаев.
Лучевая терапия при локализированном раке предстательной железы.
Лучевая терапия при локализованных формах рака предстательной железы применяется уже много лет как метод радикального лечения и в определенной степени является конкурирующим с простатэктомией. Особенно лучевая терапия имеет преимущество у больных с тяжелыми сопутствующими заболеваниями, которые являются противопоказаниями к хирургическому лечению. Важно подчеркнуть, что выживаемость после лучевой терапии близка к таковой после радикальной простатэктомии.
Таблица 26. Критерии отбора больных раком предстательной железы для лучевой терапии.
- Гистологическая верификация рака предстательной железы
- Ограниченный местный рост опухоли
- Достаточная ожидаемая продолжительность жизни, при которой целесообразны попытки полного излечения
- Отсутствие патологии нижнего отдела мочевых путей (особенно обструкции мочевых путей)
- Отсутствие вовлечения в опухолевый процесс ободочной и прямой кишки
Однако следует отметить, что оба метода радикального лечения рака предстательной железы имеют свои преимущества и недостатки (табл. 27, Kirbi, 1997).
Выживаемость после лучевой терапии по литературным данным достигает 15 лет в 40-60% случаев. Это вполне хорошие результаты, и мы еще вернемся к этому вопросу, особенно если учесть, что лечению подвергаются в основном больные старше 60 лет. Получаемые после лечения осложнения чаще всего связаны с дизурией, вплоть до недержания мочи. Очень редко возможно сморщивание мочевого пузыря, гематурия и поражение прямой кишки.
Таблица 27. Преимущества и недостатки лучевой терапии и радикальной простатэктомии в лечении ограниченного рака предстательной железы.
Лучевая терапия
Недостатки:
— поражение прямой кишки (5-10%)
— недержание мочи (- импотенция (20-30%)
— поражение мочевого пузыря (10-20%)
— гематурия (5-10%)
Радикальная простатэктомия
Недостатки:
— импотенция (> 50%)
— тяжелое недержание мочи (- тромбоэмболия легочной артерии (- повреждение прямой кишки (- стриктура мочеиспускательного канала (- кровотечение ( Литература
Заридзе Д.Г. Эпидемиология рака простаты. В материалах Европейской гистомы онкологов. Рак простаты. Москва. 1997.
Шолохов В.Н. Роль и место ультразвуковой томографии в диагностике рака предстательной железы. Материалы Европейской школы онкологов "Рак простаты" Москва, 1997.
Armstrong В. and Doll R. Environmental factors and cancer incidence and mortality in different countries,with special reference to dietary practices. Int. J. Cancer, 15, 617-631, (1975).
Armitage T.Y., Cooper E.H., Hewling D.W. et al. The value of the measurement of serum prostate specific antigen in patients with benign prostatic hiperplasia and untreated prostate cancer. Br. Y. Urology, 1998, 62, N6, 584-589
Benson N.C., Wang I.S., Pontuck K.A. et al. Prostate specific antigen density: a means of distinguishing benign prostatic hypertrophy and prostate cancer. J Urol. 1992, 147:815.
Boyle P., Zaridze D.G. Risk factors for prostate and testicular cancer. Eur. J. Cancer, 29A, 7, 1048-1055 (1993).
Blhtestein D.L, Bostwick D.C., Bergstralh E.J. et al. Eliminating the need for bilateral pelvic lymphadenectomy in select patients with prostate cancer. J. Urol. 1994: 151: 13;15.
Brawer M.K., Chetner M.P., Beatie J. et al. Screening for prostate carcinoma i: with prostate-specific antigen. J. Urol. 1992; 147:841
Catalona W.J., Smith D.S., Ratliff T.L. et at. Measurement of prostate- specific antigen in serum as a screening test for prostate cancer. N Engi J Med 1991; 324:1156
Catalona W.J., Smith D.S., Ratiiff T.L. et al. Detection of organ-confined prostate cancer is increased through prostate specific antigen-based screening. JAMA 1993; 27:948
Epstein. Y. Critical issues in grading of adenocarcinomas of the prostate. The Canadian journal of urology June 1997, Supplement 2, 28-33
Ghadirian P., Cadotte M., Lacroix A., Perret Ch. Family gregation of cancer of the prostate in Quebec: The tip of the iceberg. The Prostate, 19,43-52 (1991).
Hill P., Wynder L, Garnes H. and Walker A.R.p. Environmental factors, hormones status and prostatic cancer. Prev. Med., 9, 657-666, 1980.
Hudson M.A., Bohnson R.R., Catolona W.Y. Clinical use of prostate specific antigen in patientswith prostaticcancerY, Urd., 1989, 142, 1011-1017.
Jong F.H., Oishi К., Hayes R.B., Bogdanovicz J., Raatgever J., Maas P.J. van der Yoahima O., Schroder F.H. Peripheral hormone levels in controls and patientswith prostatic cancer or benign prostatic hyperplasia: results from the Dutch-Japanese case-control study. Submitted (1990).
Kabalin J.N., McNeal J.E. et al. Unsuspected adenocarcinoma of the prostatients Undergoing cystoprostatectomyfor other causes: incidence, histology and morphometric observations. J. Urol. 1989; 141:1091
Kapish J., Flooner W.J. et al. Serum PSA adjusted for volume oftrabsition zone /PSAT/ is I ore accurable then PSA adjusted for total gland volune /PSAD/ in detecting adenocarcinoma of the prostate. Urology 1994; 43:601.
Kirby R.S. Pro-treatment staging of prostate cancer: recent advances and future prospects. Prostate cancer, 1997, September, 2-10. Mettlin C., Lilya H. A. Akallikrein — like serine proteas in prostate fluid cleaves the predominant seminal vesicle protein. Y. Clin. Invest., 1985, 76, 1899-1903
Kleer E., Larsen-Keller J.J., Zincke Hatal. Ability of preoperative serum serum prostate specific antigen value to predict pathologic stage and DNA ploidy: influence of clinical stage and tumor grade. Urology 1993; 40:207.
Klein H., Bressel M., Kastendieck H., Voigt K.D. Androgens, adrenal androgen precursors, and their metabolism in untreated primary tumors and lymph node metastases of human prostatic cancer. Am. J. Clin. Oncol. (CCt), II (Suppl.2), 30-36 (1988).
Mandelson M., Wagner E.H., Thompson R.S. PSA screening: a public health dilemma. Annual Review of Public Health. 16. 283- 306, 1995.
Mettlin С., Lee F. et al. The American Cancer Society. National Prostate Cancer Detection Project: findings on the detection of early prostate cancer in 2.425SL, men. Cancer 1991:67:2949-58.
Jimerican Cancer Society. National Prostate Cancer Detection Project. Cancer Suppi. 1995, Vol:75, N 7,1790:94.
Myrtle Y.F., Kimley P.Y., Yvor L.P. et al. Clinical utility of prostate specific antigen (ПСА) in the management for prostate cancer. In advances in cancer diagnosis. San Diego Hybritech Inc., 1986, 1, 1-6.
Osterling J.E., Chute C.C., et al. Longitudinal changes in serum PSA /PSAvelosity/ in a community-based cohort of men. J Urol. 1993; 193:412A.
Osterling Y.E., Yacobsen S.I., Chutte Y. et al. Serum prostate specific antigen in a community based population of healthy men: establishment of age-specific reference ranges Yama 1993, 270:860.
Oesterimg J.E., Suman V.J. et al. PSA-detected /clinical stage T1c or BO/ prostate cancer: pathologically significant tumors. Urol. Clin. North Am. 1993:20:687.
Osterling J.E. Prostate specific antigen: Its role in the diagnostic and staging of cancer: Nat. Conf. Prostate Cancer. Philadelphia, Sep. 29 — Oct. 1, 1994 Cancer. -1996. -75N7, Suppl-C1795-1804.
Fieissig IA., Klocker H. et al. Improvement of prostate cancer (PSA) screening by determination of the ratio free/total PSA in addition to PSA levels — a prospective stady. European Urology Abstracts XI 1 Congress of the European Association of Urology, 1996, Paris.
Parkin, D.M., Muir, C.S., Whelan, S.L, Gao Y.T., Ferlay J., (eds), Powel J. Cancer Incidence in Five Continents, vol. VI, IARC Scientific Publication, N20, Lyon (1992).
Partin A.W., Carter H.B., Chan D.W., et al. Prostate specific antigen in the staging of localized prostate cancer influence of tumor volume and benign hyperplasia. J Urol: 1990; 143:747
Partin A.W, Yoo J., Carter H.B. et al. The use of prostate specific antigen clinical stage Gleason and reason score to predict pathological stage in men with localized te cancer. J. Urol. 1993:150:110.
Pohan Т.Е., Howe G.R., Burch J.D., Jain M. Dietary factors and risk of prostate cancer: a case-control study in Ontario, Canada. Cancer /Causes/ Control, 6, 145-154(1995).
Scaletsky R., Koch M.O., Eckstein C.W. et al., Pathologic findings in prostatecancer detected because of PSA elevation. J. Urol. 1993; 149:303A.
Stamey T.A., Yong N., Hay A.R. et al. Prostate — specific antigen as a serum marker for adenocarcinomaofthe prostate. New Engl., Y. Med. 1987, 317, 909-916/. Carter H.B., Pearson J.D., Wacliwew X. et al. PSA variabilityin menwith BPH. Jtirol. 14;151:312A.
Stenman X.J.H., Leinonen J. et al. A complex between prostate-specific antigen and alphi-I-antidiomotrypsin is the major form prostate-specific antigen in serum of patients with prostatic cancerassay of the complex improves clinical sensitivityfor cancer. Cancer Res. 1991; 51:222.
Talaminii R., La Vecchia C., Decarli A., Negri E., Francheschi S. Nutrition, social factors and prostatic cancer in a Northern Italian population. Br. J. Cancer, 53,817-82
Источник medi.ru