Для улучшения потенции наши читатели успешно используют M-16. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Выявление рака простаты на ранней стадии развития до появления клинических проявлений является очень сложной задачей, которая стоит перед онкологами. Наверняка, многие слышали, что существуют такие вещества, как онкомаркеры. Повышение их количества в крови человека свидетельствует о наличии и прогрессировании злокачественного образования в том или ином органе человека. Достоверность многих онкомаркеров колеблется в пределах 50-60%. Однако повышение уровня ПСА при раке простаты почти всегда свидетельствует о наличии онкопатологии в данной железе (уровень достоверности около 90%).
Что же такое ПСА
Расшифровывается данная аббревиатура как простатспецифический антиген. ПСА – это онкомаркер рака предстательной железы, с помощью которого возможно обнаружить онкологический процесс на доклинической стадии развития. Впервые данное вещество было обнаружено в 1979 году в семенной жидкости. С 1987 года определение данного онкомаркера в крови произвело революцию в диагностике рака простаты на ранней стадии. Благодаря этому радикальные операции позволяют полностью вылечить пациентов.
Простатспецифический антиген в норме присутствует в организме каждого мужчины. Это вещество вырабатывается в предстательной железе и необходимо для разжижения спермы. Небольшое количество ПСА попадает в кровеносное русло и постоянно там циркулирует в виде двух форм: свободной и связанной (соединенной с белками плазмы).
При каком уровне ПСА в крови следует бить тревогу
Норма простатспецифического антигена в крови равна от 2 до 6,5 нг/мл в зависимости от возраста:
- 40-49 лет – 2,5 нг/мл;
- 50-59 лет – 3,5 нг/мл;
- 60-69 лет – 4,5 нг/мл;
- 70-79 лет – 6,5 нг/мл.
Повышенный данный показатель больше 10 нг/мл является прямым показанием к биопсии простаты и полноценному обследованию пациента, ведь значительно возрастает вероятность наличия рака. После этого при положительном гистологическом ответе необходимо проведение радикальной операции, если это возможно.
Статья по теме: Общий ПСА – норма анализа у мужчин
Повышение количества ПСА в крови больше 2,5 -6,5 нг/мл (норма в разном возрасте своя) до 10 нг/мл свидетельствует о возможном наличии данной патологии предстательной железы. Чтобы определиться с необходимостью проведения биопсии высчитывается отношение свободного простатспецифического антигена к общему. Считается, что при наличии злокачественной опухоли в крови повышается количество связанной формы онкомаркера и понижается – свободной Норма, это когда соотношение свободного к общему превышает 15%. Снижение показатедля является показанием к проведению биопсии и, возможно, впоследствии проведение операции.
Однако уровень простатспецифического антигена в крови может увеличиться после воздействия ряда причин. Более подробно о них мы поговорим в следующем разделе.
Что же может повлиять на уровень онкомаркера в крови
Давайте вначале разберемся, каким образом количество данного вещества может увеличиться в кровеносном русле. Возможны два варианта: первый – увеличение его продукции самой железой, что и происходит при раке простаты, второй – повышенное проникновение в сосудистое русло на фоне нормальной работы предстательной железы.
Последний вариант для нас представляет особый интерес, разберем его подробней. При наличии воспаления непосредственно в железе происходит увеличение сосудистой проницаемости и повреждение самого органа. За счет этого большее количество ПСА всасывается в кровоток по сравнению с нормой.
При возникновении аденомы простаты так же возрастает уровень онкомаркера, в частности свободной формы. Это объясняется несколькими причинам. Во-первых, при данной патологии увеличиваются размеры органа. Большая железа продуцирует больше простатспецифического антигена, все просто. Во-вторых, разрастающаяся аденома сдавливает кровеносные сосуды и здоровую ткань, в результате чего образуются очаги ишемии и инфаркты. Все это повышает уровень онкомаркера в крови.
Рекомендации к определению уровня ПСА в крови
Помимо вышеуказанных причин на уровень простатспецифического антигена влияют различные врачебные манипуляции и, даже эякуляция. Поэтому обратите внимание на следующие моменты, прежде чем сдавать кровь на онкомаркер во избежание ложноположительного результата:
- Проводить исследование необходимо минимум через 3 дня после массажа предстательной железы.
- Нужно воздержаться от эякуляции в течение 2 дней перед сдачей анализа.
- Проведение трансректального УЗИ простаты так же значительно влияет на результат, поэтому данную процедуру проводят минимум за неделю до сдачи анализа.
- После взятия биопсии органа, уровень онкомаркера можно определять минимум через 6 недель.
- Только через пол года можно получить истинный результат об уровне простатспецифического антигена в крови при проведении такой операции, как трансуректальная резекция простаты.
Определение уровня простатспецифического антигена в крови является отличным способом ранней диагностики и контроля лечения злокачественных новообразований в предстательной железе. Данный метод является достаточно информативным.
Но существует значительное количество факторов, которые могут дать ложно-положительный ответ и ввести в заблуждение, как врача, так и пациента. Поэтому только благодаря объяснению пациенту нюансов подготовки к сдаче крови на онкомаркер, тщательно собранному анамнезу, объективным и инструментальным методам обследования можно выставить правильный диагноз.
Анализ мочи: что важно знать при простатите
При любых заболеваниях врачом назначается сначала анализ мочи. Эта диагностика помогает обнаружить в организме наличие различных воспалений и инфекций.
Особенно важен такой анализ, если у мужчины есть подозрение на то, что воспалилась простата. Именно он способен помочь выявлению простатита.
Итак, анализ мочи при простатите просто необходим, если у мужчины наблюдаются такие явления:
- мочеиспускательный процесс частый и прерывистый;
- угасание либидо и падение потенции;
- болезненные ощущения в области полового канала и промежности;
- трудности с мочеиспускательным процессом;
- обнаружение гноя из канала мочеиспускания.
Анализы, помогающие выявить наличие простатита
Для выявления простатита используются следующие медицинские исследования:
- исследование секрета простаты;
- общий анализ урины;
- анализ содержания крови;
- бак посев мочи;
- УЗИ мочевого пузыря;
- обследование помощью магнитно-резонансной томографии;
- анализ крови на ПСА;
- спермограмма.

Исследуемые данные
Расшифровка анализа урины производится из следующих показателей в виде:
Лейкоциты
Лейкоциты имеют очень важное значение. При нормальном состоянии они у представителей сильного пола составляют – 0,3 у дам – 0,5. Если уровень лейкоцитов увеличен, то это сигнализирует о том, что есть воспаление.
Когда у больного начальная фаза заболевания, протекающая без определенных явлений, то количество лейкоцитов может повыситься. Это явление дифференцировать как погрешность. Поэтому процедура проводиться еще раз.
Белки
У человека, который здоров не должно обнаруживаться в моче присутствие белка. Это признак заболевания. Если в урине продолжительное время сохраняется пена, то это признак наличия альбуминов, которые указывают на множество заболеваний, в число которых входит и простатит.
Эритроциты
Их количество в урине не должно быть ниже 5 единиц. Если наблюдается повышение этого показателя, то это говорит об абсцессе, который развился в тканях предстательной железы или мочевом пузыре.
Когда эритроциты обнаруживаются в урине, то это сигнал, который указывает на опасную форму простатита в хронической фазе – калькулезную.

Виды исследований
При простатите у мужчин назначают следующие виды анализов:
| Женьшень при простатите: польза, действие и способ применения |
| Бактериальный простатит: причины, симптомы, диагностика и лечение |
| Хронический простатит: причины, симптомы, лечение и профилактика |
| Лечение простатита прополисом: действие и способ применения |
- общий;
- цитологический;
- бактериологический.
Эти анализы мочи применяются для того, что выявить факторы, из-за которых произошло воспаление простаты.
Общий
Он используется для определения качественного и количественного состава в железистых клетках. Для этого урина для исследования собирается в утреннее время в стерильную посуду.
Производится оценка данных характеристик:
- цвета: наличие белого цвета свидетельствует о воспалении;
- прозрачности: моча при простатите мутная;
- кислотности: характеризуется щелочной реакцией, если пациент болен;
- наличия белка: он не должен быть в моче в норме.

Цитологический
Такой метод может проводиться совместно с ОАМ. Его назначение обусловлено обнаружением онкологии в простате. Простатит и рак характеризуются одинаковыми проявлениями, и чтобы врачу исключить наличие одного из заболеваний, он отправляет на цитологический анализ.
Готовиться к процедуре сдачи урины следует таким же образом, что и для ОАМ. Чистота половых органов – это один из серьезных моментов. Для предстоящего исследования необходимо, чтобы емкость для анализа была чистой, без наличия моющих средств.
При отсутствии в урине клеток эпителия онкологию простаты можно не рассматривать. Необходимо помнить, что у различных лабораторий получаются не соответствующие друг другу результаты. Провести расшифровку может только медицинский работник.
Бактериологический
Это исследование проводится для обнаружения возбудителя, которым вызвано заболевания. Для этого берется трехстаканная проба. В начале собирается первая порция мочи, далее средняя, а затем та урина, которая осталась.
В нормальном состоянии всегда наблюдается отсутствие каких- либо микроорганизмов. Если наблюдается их присутствие в какой-либо из порций, то это признак возможного воспаления, вызванного инфекционно. Когда в третьей порции происходит обнаружение колонии грибов, то это грибковый простатит.
Также в урине больного могут находиться микроорганизмы в виде:
- кишечной палочки;
- энтерококков;
- псевдомонадов;
- иных энтеробактерий;
- редко: сальмонеллы, клостридий, грибов.

Подготовка к сдаче
Урина для анализа собирается в утреннее время суток. Рекомендуется делать это на голодный желудок. Тара для урины применяется только стеклянная либо пластмассовая. Для точности анализа требуется несколько первых капель мочи слить в унитаз, а только потом продолжить процедуру сбора в подготовленную баночку. Неважно, какое количество урины оказалось в емкости, для исследования достаточно лишь 5-6 мл.
Перед процедурой сдачи требуется отказаться на время от препаратов и алкоголя. Для большей точности назначение анализа могут провести повторно.
Требуется доставить урину в лабораторию не позднее трех часов после ее сдачи, иначе могут возникнуть погрешности в результатах. Желательно, чтобы больной осуществил сдачу урины в лаборатории, чтобы по дороге в поликлинику случайно ее не взболтать.
При сборе нельзя касаться пенисом тары, иначе на ней могут остаться следы обсеменения и изменения химического состава.
Проведение процедур исследований урины при простатите – это эффективный способ диагностики, но не единственный. Для точной постановки диагноза требуется полное комплексное обследование.

Почему происходит семяизвержение с кровью у мужчин?

Для улучшения потенции наши читатели успешно используют M-16. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Половые расстройства и заболевания являются большим ударом для всех мужчин, так как его половая активность и сила предрешает многое, начиная от психологического климата в отношениях с женщиной, заканчивая собственной самооценкой и наличием комплексов. В том случае, если мужчина замечает кровь при семяиспускании, несмотря на то, что такое явление довольно редко встречается в медицинской практике, оно может быть сигналом наличия заболевания в организме.
Чаще всего семяизвержение с кровью может быть следствием наличия воспалительного процесса в организме и патологий, что вызывают попадание крови в уретральный канал. Во время выброса семени эякулят может смешиваться с кровью, после чего мужчина замечает семя коричневого или вовсе красного цвета. Такой сигнал организма требует немедленного посещения медицинского специалиста с целью установления причин отклонения.
Семяизвержение с кровью — с чем это может быть связано?

Нужно понимать, что семяизвержение предполагает выделение семени через уретральный канал, поэтому чаще всего сгустки крови находятся именно в этом канале. За вырабатывание секрета для семени отвечает предстательная железа, а за формирование половых клеток — яички. Поэтому красная сперма может быть следствием воспалительного процесса в любом из указанных органов, отвечающих за выработку и продвижение спермы.
Так как в процессе формирования и выброса семени задействованы несколько органов сразу, причин выделения крови во время семяиспускания может быть множество. Например:
- гемоспермия у мужчины;
- рак простаты;
- эхинококкоз;
- воспаление предстательной железы и ее разрастание;
- везикулит;
- варикоз простаты;
- инфекционные заболевания уретрального канала;
- туберкулез;
- камни в предстательной железе;
- высокое кровяное давление;
- травмы сосудов в области малого таза;
- ВИЧ.

Но самой частой причиной крови в семени мужчины врачи считают именно гемоспермию, что отвечает за значительное изменение цвета семени. Причем врачи выделяют истинную и ложную форму гемоспермии. Истинная форма является следствием уретрита, простатита, везикулита, в то время как ложная предполагает наличие крови только в семенниках.
Не мене частой причиной крови в семени является обостренный простатит, что сопровождается резким увеличением железы, ее давлением на соседние органы, а вследствие этого, повреждением сосудов. Инфекции и наличие микроорганизмов в уретре также вызывают травмы и воспаление слизистых уретрального канала и выделением крови.
- Сперма желтого цвета — что делать?
- Почему коричневая сперма?
- Белая сперма — это норма?
К какому врачу обратиться с проблемой?

В том случае, если во время семяиспускания у мужчины выделяется кровь, важно немедленно посетить врача с целью получения консультации и комплексного обследования. Только медицинский специалист на фоне результатов анализов сможет точно определить причину крови в семени. В таких вопросах компетентен уролог, андролог или венеролог. В дальнейшем может потребоваться дополнительная консультация других специалистов, в зависимости от установленной причины патологии.
Как правильно диагностировать?

В том случае, если кровь из уретры или других органов окрашивает сперму, это уже само по себе является симптомом наличия заболевания мочеполовой системы мужчины. Кроме того поводом для посещения врача должны стать такие сопутствующие симптомы, как нарушенное мочеиспускание, болезненность и дискомфорт во время полового акта, повышение температуры тела.
Диагностика в целом предполагает следующие методики:
- опрос пациента;
- внешний осмотр пациента;
- пальцевое исследование простаты;
- базальное и стандартное измерение температуры;
- взятие мазка из простаты;
- посев урины;
- общий анализ крови и мочи;
- инструментальные методики – КТ, МРТ и УЗИ.
Диагностика пациента начинается с осмотра специалистом, сбора данных анамнеза. Для установления наличия заболеваний важно провести ультразвуковое исследование всех органов малого таза, благодаря чему можно будет быстро найти воспалительный процесс. Более точным является допплерографическое обследование, что изучает состояние сосудов и их проходимость. Также врач может назначить мужчине сдачу спермы на анализ.
Чем лечить?

В зависимости от факторов, что провоцируют появление крови во время семяиспускания, а также установленных причин такого симптома, врачи подбирают курс терапии. Бывает несколько методов лечения:
- медикаментозное;
- оперативное;
- консервативное;
- аппаратное лечение.
Индивидуально для каждого пациента подбираются лекарственные препараты для лечения первостепенных воспалений и патологий в организме. Мочеполовые инфекции лечат антибиотиками (самые эффективные в данном случае считаются макролиды, тетрациклины или фторхинолы), другие заболевания — противовоспалительными средствами. Также дополнительными мерами могут быть прием жаропонижающих, анестезирующих лекарственных средств. Мужчине также важно употреблять как можно больше воды, находиться в состоянии покоя.

Есть ряд заболеваний, что могут быть устранения только путем хирургии, самым эффективным и безопасным способом хирургии является оперирование лазером. Такой способ операции предполагает минимальные кровопотери и максимально быстрый и безболезненной период реабилитации.
Также высокие показатели эффективности демонстрируют методики лечения аппаратными приспособлениями, что предполагают воздействие на очаг заболевания магнитом или электротоком. Обработка теплом разрушает патологические ткани, способствуя снятию даже самого острого воспаления. Выбор того или иного метода лечения производит врач уролог на основе проведенной диагностики.
Источник prostata.lechenie-potencya.ru
При простатите необходимо обязательно пройти ряд лабораторных и инструментальных обследований. Существует три разновидности анализа мочи: общий, бактериологический и цитологический. Каждая методика направлена на выявление причины воспаления. После изучения состава урины врач назначает эффективное лечение.
Что такое моча
Моча является конечным продуктом жизнедеятельности организма. Она скапливается в пузыре и выводится через уретру. Ежедневно человек высвобождает около 1-2 литров урины. Увеличение или уменьшение объемов свидетельствует о наличии заболеваний мочеполовой системы.

Во время клеточного обмена производится множество побочных продуктов метаболизма. Данные вещества накапливаются в организме. Вместе с мочой выводятся токсины, яды, лишняя жидкость, соли, химические соединения (если человек принимает лекарство).
В среднем процесс мочеиспускания происходит от 6 до 8 раза в день. Всё зависит от количества выпитой жидкости, физической активности, температуры воздуха, состояния здоровья.
Как образуется
Почки являются органом, отвечающим за фильтрацию крови от продуктов метаболизма и токсинов. Состоят они из небольших клубочков, наполненных капиллярами, и из лоханок. Именно в нефронах образуется моча. Механизм ее выведение состоит из следующих этапов:
- Фильтрация. Данный процесс происходит в капиллярах нефронов. Кровяные тельца не способны проникнуть через их стенки, поэтому отфильтровываются только продукты метаболизма. Данная первичная урина выносится артериолой и движется по протокам в почечных клубочках.
- Обратное всасывание. Во время движения ультрафильтрата по почечным протокам происходит обратное всасывание полезных веществ. В данной жидкости находятся аминокислоты, соли, глюкоза. Только 2-3% от первично отобранной мочи выводится из организма.
- Секреция. Вторичная или остаточная моча содержит мочевину, креатин, яды, токсины. Именно данная жидкость поступает в пузырь, где скапливается и выводится через уретру.
При наполнении пузыря человек чувствует позыв, который ни в коем случае нельзя игнорировать. Из-за простатита, уретрита, пиелонефрита или мочекаменной болезни возникает задержка мочи, что повышает риск интоксикации организма.

Состав, нормальные показатели
Секрет, отделяемый по мочевыводящим путям, содержит около 150 элементов. В суточной моче находится 70 г сухих веществ (натрий, калий, мочевина). В химический состав также входят мочевая и щавелевая кислота, хлор, магний, фосфор. Клинический анализ содержит следующие показатели:
- Кислотность – в зависимости от особенностей организма и состава крови pH мочи колеблется от 4 до 8, в норме реакция слабощелочная.
- Белок – у здорового человека не отмечается появление данного компонента.
- Эритроциты – появление более двух красных кровяных телец в моче свидетельствует о гематурии.
- Сахар – в норме данное вещество отсутствует.
- Лейкоциты – появление более 5 клеток сигнализирует о воспалительном процессе в организме.
- Цилиндры – появление данного компонента в моче является патологическим.
- Уробилиноген – содержится в малых количествах.
- Билирубин – в моче здорового человека отсутствует.
Повышение белка (протеинурия) появляется при воспалительном процессе в почках. Наличие примесей крови говорит о повреждении органов мочеполовой системы. Если в анализе выявлен билирубин, у больного диагностируется желтуха.
Важность анализов мочи для диагностики
При диагностике любого заболевания общий анализ мочи является обязательным. С его помощью можно определить нарушение не только в мочеполовой системе, но и во всём организме в целом. Во время лабораторного обследования учитывается цвет, запах, состав мочи. По данным показателям выявляется наличие воспалительного процесса, вирусного или инфекционного заболевания.

Даже если вас ничего не беспокоит, рекомендуется сдавать общий анализ мочи раз в год. По ее изменению можно определить первые стадии пиелонефрита, уретрита, цистита, простатита. При ранней диагностике данные заболевания намного легче вылечить.
Особенности урины при простатите
Из-за воспаления предстательной железы состав цвет и запах урины меняются. По каким показателям определяется наличие патологии, и какая должна быть моча при простатите?
- мутная, с белым, коричневым или красным оттенком;
- низкой плотности;
- с повышенным содержанием белка или лейкоцитов;
- с примесью крови;
- с гноем;
- с наличием эпителия;
- с патологическими микроорганизмами.
Помимо изменений состава и внешнего вида урины, происходит нарушение мочеиспускания. При развитии простатита мужчина испытывает боль во время процесса выделения мочи, с трудом испражняется либо страдает от недержания.
Причины изменения мочи при воспалении простаты
Благодаря своему расположению, простата оказывает влияние на мочевой пузырь, уретру прямую кишку, яички. Опухшая предстательная железа сдавливает канал, по которому урина выводится из организма. Задержка секрета, а также воспаление слизистых приводит к появлению и распространению патогенных бактерий.

Основные причины изменения мочи при простатите:
- Нарушение мочеиспускания: недержание или задержка, частые позывы.
- Патологическое строение простаты, нарушение секреторной функции.
- Увеличение простаты, появление аденомы или злокачественного новообразования.
- Распространение воспалительного процесса на уретру, мочевой пузырь, почки.
Длительное отклонение от нормы приводит к появлению белой или красной мочи. Она становится мутной из-за большого содержания лейкоцитов, белка, эпителиальных тканей. Если к простатиту присоединяется воспаление мочевого пузыря, наблюдаются частые позывы. При бактериологическом характере патологии ощущается боль и чувство жжения.
Внешние признаки патологии
Плотность, запах и цвет мочи при простатите меняется ещё на первых стадиях заболевания. По отклонениям от нормы мужчина может определить, что в организме на данный момент происходит воспалительный процесс. Определить форму и степень заболевания по внешнему виду мочи невозможно. Поэтому врачи назначают лабораторное обследование состава жидкости. Также обязательно сдать общий анализ, если присутствует нарушение мочеиспускания, боли в паху и нижней части спины, дискомфорт во время выделения урины.
Цвет, запах, прозрачность
При воспалении простаты в моче возникает большое количество белков, лейкоцитов, слизи или бактерий. Поэтому вместо светло-желтой наблюдается белая, бурая, или коричневая урина. Помутнение и образование густого секрета происходит из-за примесей солей, гноя, крови. Присутствие в анализе осадка говорит о развитии сопутствующего простатиту заболевания – мочекаменной болезни. Чаще всего запах меняется на последних стадиях заболевания.

Происходит это из-за длительного застаивания мочи в пузыре, распространение в ней бактерий. Особенно резко начинает пахнуть урина с примесями гноя или слизи.
Появление крови в моче
Кровь в моче появляется при нарушении целостности сосудов и слизистых оболочек органов мочевыделительной системы. При данном симптоме рекомендуется срочное обследование. Причины появления темной урины:
- повреждение простаты и ее кровеносного сосуда;
- гиперплазия простаты;
- злокачественные новообразования.
Также при простатите кровь в моче наблюдается после медицинского обследования стенок мочевого пузыря инструментальным методом.
Кровотечение может возникать вследствие перерастания хронической формы в рак простаты. Поэтому назначается биопсия тканей железы.
Также кровь появляется из-за раздражения стенок органов конкрементами, которые образуются из-за мочекаменной болезни.
Гной в урине
При развитии гнойного простатита в моче больного обнаруживается повышенное количество лейкоцитов и сахара, а также гнойные нити. Окраска урины становится темно желтой или коричневой. Чаще всего такой вид заболевания развивается вследствие попадания инфекционного возбудителя в мочеполовую систему. Причины появления гноя:
 попадание инфекции в простату из задней уретры, осложнения уретрита;
попадание инфекции в простату из задней уретры, осложнения уретрита;- распространение воспалительного процесса из прямой кишки;
- после инфекционных и вирусных заболеваний.
Развитие в предстательной железе гнойничков или абсцессов происходит быстро и может привести к распространению инфекции. При отсутствии лечения у мужчины урина начинает пениться, поднимается температура, нарушается мочеиспускание и дефекация, патология перерастает в заражение крови.
Анализы мочи, которые сдают при простатите
При диагностике многих заболеваний назначается сдача общего анализа мочи. Однако при простатите данного обследования может быть недостаточно. Существуют три варианта лабораторного изучения урины:
- Общий анализ мочи. Во время данного обследования оценивают цвет, запах, плотность и прозрачность, изучается состав мочи. У больного мужчины наблюдается белок, соли, повышается количество эритроцитов и лейкоцитов.
- Цитологическое исследование. Данный метод является очень результативным, так как во время анализа оценивается состояние уретры, простаты и мочевого пузыря. Пациенту необходимо спустить небольшое количество мочи в одну емкость, после массажа железы наполняется вторая емкость. Остатки урины помещаются в третий контейнер.
- Бактериологический анализ. Данный метод также проводится с применением трех контейнеров. Является результативным при простатите, который вызван патогенными микроорганизмами.
Исследование состояния мочи проводится не только перед назначением лечения, но и во время курса терапии. С помощью данных анализов можно отслеживать реакцию организма на препараты. После выздоровления или при протекании хронического простатита рекомендуется диагностика состояния урины дважды в год.
Правила сбора урины для анализа
Для сдачи мочи рекомендуется приобрести специальные контейнеры для анализов либо взять чистую простерилизованную стеклянную тару.
Сбор урины производится утром, так как именно в данном образце будет наивысшая концентрация патологических компонентов.
Перед утренним сбором мочи за день-два нельзя пить алкоголь, есть жирную пищу, принимать медикаментозные препараты. Не стоит применять мочегонного средства или увеличивать количество суточной нормы жидкости.
Сдача анализов происходит после тщательного туалета половых органов. Рекомендуется собирать среднюю порцию урины. Не допускайте прикосновения члена к стерильному контейнеру. Для диагностирования простатита достаточно 100 мл мочи.
Расшифровка показателей
Чтобы выявить форму, степень и природу возникновения простатита, моча обследуется по следующим параметрам: цвет, запах, прозрачность, плотность. Расшифровка биохимии при воспалении:
- лейкоциты – выше 7 единиц;
- белок – присутствует или выше 0,033 г/л;
- эритроциты – выше 5 единиц;
- КОЕ – выше 1000 КОЕ/мл;
- эпителиальные клетки – выше 10 единиц;
- соли – присутствуют в виде осадка.
При выявлении патологических микроорганизмов диагностируется бактериологический простатит. При наличии гноя или крови в анализе существует риск развития рака предстательной железы. Поэтому рекомендуется срочное обследование с помощью пальпации, ультразвука и цитологии.
Нарушение мочевыделительной функции при простатите
Простата, благодаря своему анатомическому расположению, прямо влияет на функцию мочеиспускания.  Воспаленные ткани меняются в размере, увеличиваются и перекрывают узкий канал уретры.
Воспаленные ткани меняются в размере, увеличиваются и перекрывают узкий канал уретры.
Поэтому одним из первых симптомов простатита является учащение позывов к мочеиспусканию и дискомфорт во время опорожнение пузыря. При отсутствии лечения заболевание переходит в хроническую форму, что приводит к недержанию, ослаблению струи, полному прекращению оттока урины.
Задержка мочи
Задержка мочи может быть частичной, когда в пузыре остается около 20 мл жидкости, или полной при 3-4 степени аденомы простаты. Патологическое увеличение предстательной железы провоцирует искривление мочевыводящего канала, ослабляет мышцы сфинктера пузыря.
Развитие данного симптома наблюдается после травмы во время осмотра уретры, мочевого пузыря, простаты или является последствием операции. Также отток урины прекращается при наличии преграды в шейке или в мочевыводящем канале: камни, полипы, злокачественные и доброкачественные новообразования. При неполном оттоке мочи врачи проводят катетеризацию. Если проблема не решается, назначается оперативное вмешательство.
Недержание
Неконтролируемое мочеотделение возникает вместе с другими симптомами простатита. Мужчина чувствует боль во время выделения урины и в процессе полового акта. Причины развития данного признака следующие:
- ослабление стенок мочевого пузыря, нарушение рефлекторной деятельности;
- рубцевание тканей шейки мочевого пузыря.
Синдром может развиваться постепенно при распространении воспаления с простаты на шейку мочевого пузыря или после приёма большого количества мочегонных препаратов. Внезапное появление наблюдается при быстром заселении патогенными микроорганизмами соседних органов.
Болезненные мочеиспускания
Исходя из отзывов мужчин, данный симптом является одним из первых сигналов о развитии воспалительного процесса острой формы. Боль во время и после мочеиспускания возникает  по причине заселения простаты и уретры патогенными микроорганизмами. Также мужчина ощущает зуд и жжение по всему каналу. Дискомфорт появляется не только в предстательной железе, но и отдает в пах, поясницу.
по причине заселения простаты и уретры патогенными микроорганизмами. Также мужчина ощущает зуд и жжение по всему каналу. Дискомфорт появляется не только в предстательной железе, но и отдает в пах, поясницу.
Возникают данные ощущения по причине опухания воспаленной железы и ее воздействия на шейку мочевого пузыря, уретру.
Длительное развитие простатита приводит к дискомфорту во время дефекации, нарушению эрекции, полному отсутствию или болезненному семяизвержению.
Частые позывы
В норме мужчине необходимо опорожнять мочевой пузырь 6-8 раз в сутки. Однако при воспалении предстательной железы происходит сдавливание шейки. Это приводит к частому или постоянному желанию помочиться. Кроме позывов больной ощущает тянущую или резкую боль в уретре и мошонке.
Слабая струя
При простатите воспаленная железа сдавливает мочевыводящие пути. Поэтому у мужчины наблюдается слабая струя во время мочеиспускания. Больному приходится прилагать усилия, чтобы сходить в туалет. Процесс становится длительным и болезненным, урина выделяется постепенно и каплеобразно, появляются две струи.
Также причиной слабой струи могут стать новообразования, мочекаменная болезнь, воспаление пузыря и уретры. Конкременты или опухоли перекрывают проход для оттока урины.
При наличии данного симптома необходимо срочно обратиться к врачу, иначе существует риск полного прекращения оттока урины.

Исследование других биологических жидкостей для уточнения диагноза
При простатите характерно нарушение мочеиспускания, изменение состава и внешнего вида мочи. Но по одному только по анализу урины не всегда можно точно определить характер заболевания. При подозрении на воспалительный процесс у больного берут на обследование следующий биологический материал:
- Кровь. Анализ показывает уровень лейкоцитов и скорость оседания эритроцитов. В зависимости от показателей определяют форму, степень простатита.
- Секрет простаты. При хроническом простатите рекомендуется обследовать жидкость, выделяемую предстательной железой. С помощью данного анализа выявляется группа бактерий, спровоцировавшая заболевание.
- Семенная жидкость. При неточном результате предыдущего анализа назначают бактериологический посев эякулята. Обнаружение слабых и мертвых сперматозоидов, повышенных лейкоцитов выявляет простатит.
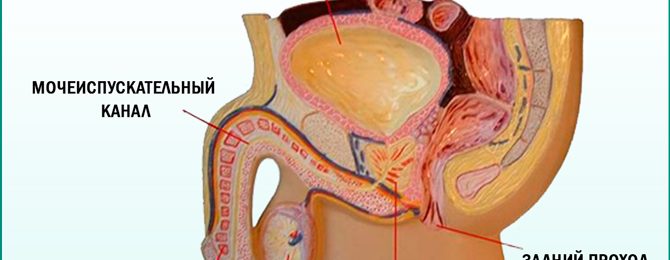
- Сок уретры. При запущенном заболевании необходимо обследовать мочеиспускательный канал. Для сбора выделений врач вводит зонд с тампоном.
Для точной диагностики назначаются все перечисленные анализы. За день до сдачи не рекомендуется употреблять алкоголь, жирную пищу, кофе, а также заниматься сексом.
Также рекомендуется регулярно сдавать контрольный анализ в процессе лечения. По его результатам корректируется назначенный курс терапии. В здоровой моче не должно содержаться белков, крови, гноя, солей. При устранении воспалительного процесса лейкоцитов определяется меньше 5 единиц.
Для своевременной диагностики простатита рекомендуется раз в год сдавать мочу. По результатам анализа можно определить характер заболевания, наличие дополнительных патологий. Если во время мочеиспускания вы обнаружили кровь или гной, необходимо срочно обратиться к врачу. Данные симптомы могут сигнализировать о развитии злокачественных новообразований.
Источник uromir.ru

-
Содержимое:
- Как онкология простаты влияет на мочевой пузырь
- Непроходимость мочи
- Частое мочеиспускание
- Кровь в моче при онкологии простаты
- Влияние рака простаты на цвет мочи
- Запах мочи и онкология простаты
При развитии онкозаболевания предстательной железы наблюдается обструкция мочевого пузыря и сдавление уретрального канала. По мере развития патологических изменений, метастазы прорастают в ближайшие органы, что отражается на работе мочеполовой системы.
Моча при раке простаты – важный диагностический фактор. Непроходимость, произвольные подтекания, гематурия – все эти проявления учитываются во время дифференциальной диагностики заболевания.
Как онкология простаты влияет на мочевой пузырь
Рак простаты долгое время развивается практически бессимптомно. Зачастую, проблемы с мочеиспусканием в любом проявлении – первый тревожный сигнал, который нельзя оставлять без внимания.
Опухолевый процесс онкозаболевания проявляется следующей симптоматикой:
- Рези и жжение при мочеиспускании.
- Частые ночные позывы в туалет и ощущение неполного опорожнения мочевого пузыря.
- Изменение цвета и запаха.
- Появление примесей в виде хлопьев и небольших сгустков.
Появление любого из перечисленных симптомов, тревожный сигнал организма, указывающий как на онкологию, так и на другие патологические изменения.
Только после полного обследования организма, врач назначит курс лечения с целью облегчить мочеиспускание и уменьшить болевой синдром. Самостоятельное лечение недопустимо.
Последствия задержки мочи: нарушение в работе почек, развитие воспалительных процессов в мочеполовой системе.
Наибольшую опасность вызывает ситуация, когда первые нарушения мочеиспускания попросту игнорируют. Больной принимает анальгетики и спазмолитики, чтобы облегчить боль, что приводит к кратковременному улучшению самочувствия. При возвращении симптоматики и обращению к врачу у пациента обычно диагностируют рак в запущенной стадии, тяжело поддающийся лечению.
Мочеиспускание может сопровождаться болью и при доброкачественном новообразовании. Точный диагноз поставит лечащий врач после проведения ряда анализов и исследований.
Непроходимость мочи

Курс, направленный на снижение симптоматики следующий:
- Стентирование мочевого пузыря — снижает нагрузку на простату и дает время для восстановления железы. Через дренаж при необходимости, пузырь промывают дезинфицирующими и антибактериальными растворами. Расширение мочеиспускательного канала происходит постепенно, по мере того как устраняется инфекционный и механический фактор. Цистома удаляется.
- Лечебная физкультура — упражнения были разработаны Кегелем – американским гинекологом. Высокая эффективность лечебной физкультуры привела к применению комплекса для лечения мужчин.
- Медикаментозная терапия — назначается курс антибиотиков и средств, восстанавливающих нормальный отток жидкости из организма. Лекарства назначаются с крайней осторожностью, исключительно по показаниям.
Частое мочеиспускание
Еще одна распространенная проблема при раке простаты частое мочеиспускание у мужчин. Проявление нарушений носит следующий характер:
- Частые ночные позывы в туалет.
- Ночное недержание.
- Непроизвольное подтекание мочи, вызванное механическими факторами: кашлем, чиханием, резким движением.
Симптоматика нарастает по мере разрастания онкологического заболевания и инфильтрации злокачественных клеток в мышечные ткани. Если у мужчины недержание мочи при раке предстательной железы происходит на фоне сделанной простатэктомии или другого хирургического вмешательства, негативные проявления проходят самостоятельно, спустя 1-2 месяца.
Кровь в моче при онкологии простаты
Периодические выделения крови при мочеиспускании указывают, что онкозаболевание перешло в 3-4 стадию. Опухоль начала прорастать в прямую кишку, мочевой пузырь, семенные пузырьки.
Сгустки крови в моче появляются и после проведенной простатэктомии. В этом случае симптоматика носит временный характер и не вызывает опасений.
При хроническом простатите, часто сопровождающем онкозаболевание, изменение цвета может вызывать гной в моче – следствие воспалительного процесса. В любом случае, появление посторонних примесей – повод сдать клинические анализы и обратиться к урологу за консультацией.
Забор образцов для исследований показывает следующее:
- Эритроциты в моче — показатели в норме не превышают 1-2 ед, и могут вообще не обнаружиться во время исследования. Повышенный уровень эритроцитов указывает на несколько нарушений, включая мононуклеоз – опухолевый процесс в почках.
- Повышение лейкоцитов — указывает на воспалительные процессы, включая разрушение тканей по причине разрастания раковых клеток.
Влияние рака простаты на цвет мочи
При раке простаты, изменение цвета и структуры мочи, еще один характерный симптом. В жидкость, отходящую из организма, попадает большое количество чужеродных вкраплений, что и влияет на появление нехарактерных оттенков:
- Мутная моча — характерный признак для онкологии, сопровождающейся сахарным диабетом и воспалением мочеполовой системы. В жидкости присутствуют хлопья, вкрапления. Симптом того, что в моче завышен белок.
Мутная консистенция с видимыми вкраплениями указывает на развитие опухолевых процессов вне простаты – почках и уретральном канале. - Темная и алая моча — указывает на гематурию. Разрушение тканей пузыря, семенных протоков, уретрального канала приводит к выделению крови внутри организма, сгустки пролабируют в моче.
- Пенистая консистенция.
При гиперплазии и онкологии простаты, во время мочеиспускания периодически выходят кусочки слизистой, что влияет на состав и консистенцию отходящих жидкостей. Необходима дифференциальная диагностика, чтобы точно определить, что является катализатором изменений.
Запах мочи и онкология простаты
В нормальных условиях моча имеет запах, без каких-либо оттенков. Появление патологических изменений сразу отражается на структуре жидкости.
При онкологии появляется резкий запах мочи, характерный для следующих состояний:
- «Аптечный» запах — если моча при мочеиспускании пахнет лекарствами, это прямое указание на развитие воспалительных заболеваний: пиелонефрита, почечной недостаточности. Возникает по причине увеличения кислотности мочи.
- «Рыбный» запах — сопровождает увеличение в концентрации гормонов надпочечников в крови. Указывает на развитие злокачественной и доброкачественной опухоли. Сильный запах мочи, один из характерных симптомов развития ракового заболевания простаты и разрастания метастаз.
Неприятный запах аммиака у пациентов с острыми задержками мочи начинает исходить от тела и наблюдается даже при соблюдении хорошей личной гигиены.
Может ли рак простаты прорасти в мочевой пузырь
Рак простаты и рак мочевого пузыря могут быть одновременно. Состояние развивается после начала метастазирования онкологии в ближайшие ткани.
Рядом с простатой расположены семенные пузырьки, прямая кишка, лимфоузлы и мочевой пузырь, почки. Поражение метастазами начинается в первую очередь с ближайших органов.

Синхронный рак мочевого пузыря и простаты наблюдается в 30-45% случаев и считается достаточно распространенным явлением. Об одновременном поражении свидетельствуют совокупность следующих анализов:
- Повышенные показания белка в моче.
- Устойчивая гематурия.
- Изменение состава и концентрации отходящей жидкости: плотности, цвета, появление неприятного запаха.
- Высокий сахар в моче связанный с глюкозурией, нарушением в работе почек.
Не всегда перечисленная симптоматика доказывает наличие рака. В некоторых случаях подобные клинические проявления характерны для:
- Сахарного диабета.
- Воспаления почек и уретрального канала.
- Доброкачественной гиперплазии.
Некоторые симптомы носят временный характер и проходят самостоятельно, например, после удаления рака хирургическим путем. От уролога-онколога требуется правильно поставить диагноз. Для этого назначают ряд инструментальных исследований. По результатам дифференциальной диагностики назначают паллиативное лечение.
Источник ponchikov.net