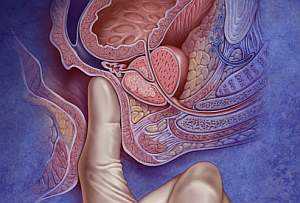
Предстательная железа — небольшой орган, расположенный под мочевым пузырем, который окружает мочеиспускательный канал. Функцию простаты сложно переоценить, ведь именно сок предстательной железы поддерживает жизнедеятельность сперматозоидов вне яичек. В этой статье мы рассмотрим такое онкологическое заболевание как рак предстательной железы, симптомы, лечение и причины возникновения этого недуга.
Статистика заболевания
Рак предстательной железы — опухоль, локализованная в предстательной железе, имеющая злокачественный характер и представляющая серьезную угрозу не только для половой функции, но и для жизни мужчины. Другое название рака — карцинома.
В Европе это одно из самых серьезных заболеваний мужской части населения, которое встречается у 214 человек из 1000 исследуемых. Следует отметить, что частота встречаемости рака предстательной железы в разных регионах различается. Например, в Швеции, обсуждаемое заболевание составляет 37 процентов всех случае раковых опухолей.
Рак простаты — заболевания, имеющее тесную связь с генетикой и возрастом человека. Чаще среди больных встречаются мужчины, возраст которых превышает 40 лет.
Некоторые закономерности, причины возникновения рака предстательной железы
В настоящее время причины рака предстательной железы — вопрос открытый. Ученые установили однозначную связь возникновения рака простаты с двумя факторами:
С годами в организме мужчины происходят гормональные изменения. Следом возникают изменения в предстательной железе, способные привести к раку. Выявлено, что рак простаты напрямую зависит от уровня тестостерона в крови. Поэтому заболеванию подвержены мужчины среднего и преклонного возраста. У молодых лиц рак встречается крайне редко и только в случае наследственной предрасположенности или под влиянием серьезных мутагенных факторов.
Риск заболевания удваивается, если у мужчины среди близких родственников присутствуют больные раком простаты. Если же болели родственники первой и более степеней родства, риск снижается, но имеет место быть. Наследственный рак простаты отличается от остальных этиологических типов заболевания лишь более ранней датой возникновения (с разницей в 6-7 лет).
Остальные факторы, по которым человека можно отнести к группе риска, на данный момент установлены, но не доказаны, но они существуют:
Образ жизни существенно влияет на возможность развития ракового процесса в предстательной железе. Наличие вредных привычек заметно увеличивает (в недоказанных пропорциях) риск возникновения опухоли: склонность к употреблению алкоголя, курению, наркотическим веществам. Вышеперечисленные вещества обладают мощным мутагенным эффектом и способны активировать процесс злокачественного перерождения уже имеющейся опухоли простаты.
Спровоцировать онкологию способны красное мясо и жиры животного происхождения. Четкой связи между питанием и появлением рака не отмечено. Но врачи рекомендуют избегать принимать в пищу указанные продукты, если есть предпосылки к онкологии.
Классификация
Существует 2 классификации рака предстательной железы. Первая относится к стандартной номенклатуре всех раковых опухолей, а вторая, более приемлемая в случае рака простаты, основана на агрессивности опухоли. Агрессивность определяется индексом Глисона после исследования биоптата раковой опухоли. Балл (индекс) выставляется от 1 до 10, что означает, соответственно, менее и более агрессивную опухоль.
Симптомы рака простаты
Проявлений у рака простаты слишком много, чтобы точно установить диагноз лишь по анамнезу больного и пальпации.
- Боль и жжение при мочеиспускании и после него

- Прерывистое мочеиспускание
- Частые позывы к мочеиспусканию
- Боли в области паха
- Боли при ректальной пальпации простаты
- Гематурия
- Импотенция и др.
В целом, симптомы рака предстательной железы можно объединить в три большие группы:
- Функциональные нарушения оттока мочи;
- Признаками, связанные с метастазами опухоли, выходящими за пределы простаты;
- Симптомы при обширном метастазировании раковых клеток далеко за пределы предстательной железы.
Первая группа признаков связана с тем, что раковая опухоль начинает механически сдавливать мочеиспускательный канал, проходящий через простату. В связи с этим мочеиспускание становится болезненным, проблемным и нерегулярным. Это приводит к застою мочи в мочевом пузыре, нервозности, отечности, стрессам.
Когда опухоль проникает за пределы предстательной железы, это причиняет мужчине дополнительные болевые ощущения. Кроме этого, может наблюдаться эректильная дисфункция, гематурия и гематоспермия.
При глубоких и обширных метастазах рак распространяется по тазовой области, поражая кости, спинной мозг, близлежащие органы. При этом основные симптомы рака предстательной железы будут следующими:
- Боли в области таза и поясницы костного происхождения
- Анемия (см. препараты железа при анемии)
- Отечность тела и конечностей
- Паралич
Стадии рака простаты
Стадийность заболевания классифицируется в соответствии с формами рака. Существует 2 основные номенклатуры:
TNM — В рамках данной классификации рассматривается степень разрастания раковой опухоли:
- T — опухоль находится в предстательной железе или чуть выходит за границы ее капсулы.
- N — раковые клетки прорастают в регионарные лимфатические узлы, расположенные ниже бифуркации подвздошной артерии.
- M — в данном пункте речь идет об отдаленных метастазах, при которых поражаются не регионарные лимфатические узлы, кости и другие органы.
Система Джуит-Уайтмор — Данная классификация разделяет патологический процесс на стадии А, B, C, D. Первые 2 стадии являются излечимыми, последние 2 — несут более печальные перспективы.
Самой ранней стадией является А , при которой пациент может не испытывать никаких неприятных ощущений, а раковые клетки могут единично или массово локализоваться в паренхиме предстательной железы.
Стадия B характеризует разрастание опухоли внутри простаты до пальпируемых размеров. На данный момент рак можно выявить за счет умеренного повышения концентрации белка ПСА.
Следующий этап С , обозначает выход раковых клеток за пределы капсулы предстательной железы. Опухоль доходит до семенных пузырьков, других органов, может перекрывать просвет уретры и мочевого пузыря. На данной стадии рак становится неизлечимым заболеванием.
Стадия D — финальный этап развития рака. Характеризуется увеличением числа метастазов и разрастанием опухоли в сторону регионарных лимфатических узлов и за их пределы. Также стадией D именуются и рецидивирующие метастазы после операционного лечения рака простаты.
Нужно помнить, что стадии рака предстательной железы, симптомы которых могут крайне различаться, выделены условно. Четких критериев, по которым можно отнести опухоль к тому или иному этапу, нет.
Диагностика
Применяются следующие методы:
- Пальцевая диагностика или пальцевое ректальное исследование. Врач на ощупь диагностирует наличие/отсутствие опухоли.
- ПСА (простатический специфический антиген). Чем выше концентрация ПСА в сыворотке крови, тем больше вероятность наличия рака простаты.
- Трансректальное ультразвуковое исследование. Чаще его обозначают, как ТРУЗИ (аббревиатура). Это исследование простаты с помощью ультразвука путем введения диагностического прибора в прямую кишку.
- Биопсия простаты.
- Патоморфологическое исследование пункционных биоптатов простаты и др.
В качестве мониторинга рака предстательной железы используются первые 3 методики. ПСА — отличный и простой способ регулярно следить за состоянием предстательной железы.
До появления ПСА в 30% случаев выявлялась распространенная форма рака простаты, сейчас при регулярном контроле этого анализа крови и осмотра уролога только в 6% случаев выявляют распространенный рак предстательной железы, что улучшает прогноз и позволяет вовремя провести радикальное лечение.
В норме содержание ПСА должно быть менее 4 нг/мл, выше 10 говорит о высоком риске возникновения рака. Однако существуют и исключения:
- Редко регистрируются случаи, когда при раке простата анализ ПСА остается в пределах нормы.
- При лечении простаты могут использоваться препараты, которые приводят к снижению показателя ПСА (ложно отрицательный результат) на фоне рака предстательной железы.
- Аденома простаты и простатит могут влиять на показатель ПСА, увеличивая его значение при отсутствии признаков и симптомов рака предстательной железы.
Лечение рака простаты
Очень важным и актуальным на сегодняшний день является вопрос о лечении рака предстательной железы. Решение о лечении принимается исходя из возраста пациента.
Если мужчине 65 и более лет и рак не выходит за пределы предстательной железы, то принимать меры нет смысла. На сегодняшний день смертность в этом возрасте достаточно высока и отнюдь не от рака простаты.
Если процесс вышел за пределы предстательной железы, то пациенту без лечения остается жить не более трех лет. Все известные на данный момент методы лечения можно представить следующим образом:
- Таргетная терапия и химиотерапия
- Гормональная терапия
- Брахитерапия, лучевые методики
- Хирургические вмешательства
Сейчас лечение рака предстательной железы является максимально безболезненным.
Таргетное лечение и химиотерапия
Действие лекарственных веществ направлено на торможение роста раковых клеток. Но действие это недостаточно специфично, поэтому затрагивает здоровые клетки и наносит вред организму.
Как альтернативу химиотерапии ученые разработали таргетное лечение опухоли. В данном случае раковые клетки подвергаются атаке высокоспецифичных моноклональных антител. Такая практика позволяет свести побочный эффект к минимуму и значительно облегчает лечение рака предстательной железы.
Гормоны
Использование определенного набора гормонов позволяет остановить или серьезно замедлить деление раковых клеток. Этот вид лечения чаще применяется в качестве сопровождения к хирургическому, или же лучевой терапии, но может использоваться и самостоятельно.
Лучевые методы
Воздействие рентгеновским и прочими радиоактивными излучениями всегда вызывало опасения пациентов и множество побочных явлений. Это связано с тем, что при обширных метастазах приходиться подвергать облучению не только опухоль, но и близлежащие ткани и органы. В случае опухоли, локализованной в простате, такая методика менее опасна, но не является целесообразной.
В современной медицине разработаны менее рискованные методы лечения:
Она подразумевает ввод через прямую кишку специальной иглы, через которую в простату будет введен изотоп йода. Локализация инъекции вычисляется абсолютно точно. Действие радиоактивного вещества распространяется лишь на раковые клетки, не причиняя системного вреда, как в случае облучения старыми методиками.
— это точечное воздействие узльтразвуком на опухолевые клетки. Доказано, что раковые клетки полностью разрушаются под действием высоких частот.
Современные способы лечения существенно уменьшают риск возникновения побочных эффектов, а их эффективность, наоборот, становится всё более высокой.
Хирургические манипуляции
Хирургическое вмешательство — самый простой и эффективный способ уничтожения опухоли на первых стадиях (A и B по классификации Джуит-Уайтмор). Пока опухоль не начала прорастать за пределы простаты, ее, действительно, лучше удалить. Существует два типа операций:
В случае простаэктомии предстательная железа удаляется целиком через разрез. Это наиболее травматичный вид хирургического лечения рака простаты.
Трансуретральная резекция подразумевает частичное удаление простаты через мочеиспускательный канал. Показаниями к такого рода процедуре являются невозможность полного удаления простаты или непереносимости операций. Выполняется эндоскопическим методом.
Заграницей широко применяется специальный робот "Да Винчи". Хирургическое вмешательство сводится к небольшим проколам, все манипуляции выполняются роботом, которым управляет врач. С одной стороны, это бесконтактный метод лечения для врача, с другой — малоинвазивный для пациента.
Наиболее частые вопросы пациентов
Врач не назначает лечение, а мне показано динамическое наблюдение. Значит ли это, что у меня неизлечимая форма рака, лечение будет неэффективным и поэтому оно не назначается?
Нет, такой вид наблюдения означает то, что у опухоли медленный рост, и возможно, она даже не проявит себя. При динамическом наблюдении показано обследование 2 раза в год — пальцевое ректальное исследование и ПСА. Такой регулярный контроль без лечения позволяет вовремя выявить прогрессирование опухоли и перейти от наблюдения к интенсивной терапии.
Исследования в США установили, что у мужчин, не имеющих рака предстательной железы и у пациентов с медленно растущей опухолью (при динамическом наблюдении в течение 15 лет), смертность была одинаковой. Для определения — кому показано динамическое наблюдение учитывается возраст больного и сопутствующие заболевания.
Динамическое наблюдение проводится у пожилых людей с предполагаемой продолжительностью жизни не более 10 лет, при отсутствии признаков прогрессирования опухоли. Это считается более целесообразным, поскольку рост опухоли медленный, а лечение онкологии может ухудшать соматический статус пациента, обладая рядом побочных действий.
Однако выбор всегда остается за пациентом, не каждый может принять выжидательную тактику, поскольку это серьезное психологическое испытание, приводящее к депрессии, ухудшению качества жизни. Также существует риск, что опухоль будет прогрессировать быстрее, нежели ожидалось и тогда понадобится более агрессивнее лечение, к тому же эффективность терапии на поздних стадиях ниже.
В каких случаях лечение может быть неэффективным?
Причины, по которым возможно отсутствие эффекта от лечения сегодня недостаточно изучены, но определенные факты могут способствовать развитию рецидива:
- перед подготовкой к лечению или операции стадия онкологического процесса была определена не верно из-за несовершенства методов обследования;
- при динамическом наблюдении рост опухоли был более стремительным, в результате новообразование вышло за капсулу простаты;
- до лечения уже произошло проникновение раковых клеток в близлежащие ткани, на сегодняшний день не существует методов, определяющих распространение единичных патологических клеток по организму;
- при нечувствительности клеток опухоли к стандартным дозам облучения, при ситуации, когда участки предстательной железы не могут попасть в зону облучения или когда произошло проникновение опухоли за пределы облучения.
Через какое время после лечения может возникнуть рецидив?
Это зависит от того, насколько агрессивна была первичная опухоль, высокодифференцированные опухоли дают рецидив медленнее, низкодифференцированные быстрее, обычно рецидив происходит в первые 5 лет, но бывают случаи возникновения рецидива после лечения через 15 лет.
Каковы симптомы рецидива рака предстательной железы?
Сначала (в первые годы) рецидив может протекать бессимптомно, раньше считалось, что трудности с мочеиспусканием, боли в костях, увеличение лимфатических узлов свидетельствуют о рецидиве, но это уже указывает на множественные метастазы. Сегодня о начале рецидива можно узнать по росту ПСА. Если отсутствуют прочие проявления рака, а ПСА увеличивается, то говорят о биохимическом рецидиве и только спустя несколько лет у такого пациента начинают проявляться признаки роста опухоли. Поэтому важным условием после проведения курса терапии является контроль ПСА, биопсия, пальцевое ректальное исследование, МРТ, КТ, остеосцинтиграфия.
Куда может метастазировать опухоль?
При раке предстательной железы метастазы могут быть местными (регионарные лимфоузлы) и отдаленные — это любые органы, чаще всего это бедренные и плечевые кости, позвоночник, легкие, печень, головной мозг.
Способствует ли биопсия прогрессированию опухоли и возникновению метастазов?
Оснований для таких опасений нет, биопсия не влияет на рост опухоли, более того это важнейшая составляющая диагностики, легкая и безопасная процедура, достоверный метод отвергающий или подтверждающий наличие рака простаты.
У многих мужчин рано или поздно выявляют рак предстательной железы, возможно, было бы целесообразно удалять железу до появления раковых клеток?
Операция не может быть методом профилактики, поскольку это серьезное вмешательство с возможным комплексом осложнений, таких как импотенция и недержание мочи. Кроме того, рак простаты достаточно медленно прогрессирует и у многих пациентов он не становится причиной смерти или резкого ухудшения здоровья, поскольку причиной смерти за это время могут стать прочие заболевания.
Можно ли вылечить рак народными средствами или методами нетрадиционной медицины?
На сегодняшний день не существует ни единого народного способа или метода нетрадиционной медицины способного вылечить это заболевание. Более того, использовать только какие-либо прочие способы лечения и откладывать эффективную терапию, предлагаемую специалистами, опасно. Затягивание с лечением может увеличивать риск прогрессирования опухоли и возникновения метастазов.
Насколько образ жизни и питание влияет на риск развития рака?
В странах, где традиционно высокий уровень потребления рафинированных продуктов и излишков животных жиров, таких как Европейские страны, Канада, США риск возникновения онкологии намного выше, чем в странах, население которых питается соей, рисом и морепродуктами. Также выявлена связь повышенного риска рака простаты у мужчин с ожирением, при этом увеличивается риск не только онкологии, но и гипертонии, атеросклероза сосудов головного мозга, сахарного диабета у мужчин.
Следует помнить, что своевременная диагностика рака предстательной железы — залог успешного выздоровления! Поэтому при любых неприятных ощущениях не затягиваете поход к специалисту-урологу.
Источник zdravotvet.ru
Для начала давайте разберемся, какие особенности есть у рака простаты и что можно порекомендовать людям для профилактики этого заболевания?
Главная особенность рака предстательной железы (РПЖ) в том, что он медленно развивается. Есть некоторые агрессивные формы, но встречаются они достаточно редко. По заболеваемости среди мужского населения России рак простаты занимает четвертое место, однако в возрастной группе старше 60 лет он перемещается на первые позиции. Риск умереть от рака предстательной железы у россиянина колеблется в районе 7,6 %.
К сожалению, я не могу ответить на вопрос: «Что нужно делать мужчинам, чтобы не заболеть данной патологией?»
Исследования, в ходе которых изучали влияние диеты на риск развития рака простаты, не дали никаких точных результатов. Например, употребление менее жирной пищи и исключение красного мяса из рациона питания уменьшают риск возникновения колоректального рака. Но для предстательной железы подобных рекомендаций мы дать не можем.
Авторы статьи в журнале Clinical Genitourinary Cancer указывают на связь курения с агрессивностью рака предстательной железы и более частыми рецидивами после хирургического лечения. Согласно другому исследованию, мужчины, которые в возрасте от 20 до 49 лет имеют не менее 21 эякуляции в месяц, уменьшают у себя вероятность развития рака простаты на 20%.
Есть ли какие-то характерные симптомы у этого заболевания?
У рака предстательной железы не выделяют специфических симптомов. Некоторые пациенты отмечают нарушение мочеиспускания: чувство неполного опорожнения мочевого пузыря или учащенное мочеиспускание ночью. Из-за этого мужчины чаще всего и оказываются в кабинете уролога. Однако такие симптомы могут быть проявлением и других заболеваний мочеполовой системы.
Есть второй вариант — пациенты приходят к врачу с болями в костях таза и позвоночнике, а после диагностики выясняется, что причиной этих проблем являются метастазы рака предстательной железы. Такие случаи в моей практике не редкость. Показательным является пример из практики американских врачей 70-80-х годов. Тогда пациенты часто обращались к урологу именно по поводу сильных болей в области таза. По результатам обследований у большинства из них обнаруживались метастазы РПЖ в кости. Эту проблему нужно было решать как можно скорее и спасением оказалось внедрение в практику ПСА.
Расскажите, пожалуйста, об этом подробнее.
В то время появился метод определения рака простаты по ПСА, он же простатспецифический антиген. ПСА продуцируется здоровыми клетками, и, в больших количествах, раковыми клетками предстательной железы. Именно поэтому высокий уровень маркера связывают с заболеваниями простаты. Этот тест, одобренный FDA в 1986 году для выявления рецидива или прогрессирования рака предстательной железы произвел революцию именно в скрининге — использование ПСА к началу 90-х годов позволило снизить риск смерти от РПЖ до 3%.Пятилетняя выживаемость после диагностирования рака при помощи ПСА скрининга составляет почти 100%. Однако мужчинам не следует рассматривать эти факты как доказательства эффективности ПСА скрининга, потому что платой за такую статистику является гипердиагностика.

Мария Беркут Фото: Ольга Молостова
Что такое гипердиагностика?
ПСА тестирование, как и любой другой метод диагностики, имеет свои свойства. Самыми простыми являются чувствительность — это доля действительно болеющих людей по результатам теста и специфичность — правильная идентификации людей, не имеющих болезни. Так, например, если взять пороговый уровень ПСА 4нг/мл, то уровень чувствительности для всех типов рака предстательной железы составит 20%, а для высокоагрессивных вариантов 50%. Если снизить пороговый уровень до 3 нг/мл, то цифры изменятся до 30 и 70% соответственно. Со специфичностью же наоборот — она снижается до 85%.
На практике эти свойства влияют на гипердиагностику: пациентам с исходно малоагрессивными опухолями назначают избыточное лечение. Этот эффект может быть минимизирован, если бы лечение не являлось ответом на каждый диагностированный случай РПЖ при помощи ПСА скрининга. В настоящее время такая тактика существует и называется «активным наблюдением».
Например, пациентам с малоагрессивными опухолями нецелесообразно назначать интенсивное лечение, поскольку любое вмешательство имеет свои побочные эффекты и отражается на качестве жизни пациентов.
Какие методы лечения рака простаты существуют на данный момент?
Во-первых, гормональное лечение — метод, основанный на удалении мужских половых гормонов (андрогенов) из организма. Наиболее важным является тестостерон, который вырабатывают яички. Злокачественная опухоль простаты в большинстве случаев является гормонально-чувствительной, то есть тестостерон способствует росту раковой опухоли предстательной железы. Поэтому при прекращении его воздействия на простату рост рака может остановиться.
Сегодня гормональная терапия является основным видом лечения в случае метастатического РПЖ. Помимо хирургического удаления обоих яичек у мужчины, у онкоурологов есть огромный пул гормональных препаратов (таблетированные и инъекционные формы различной продолжительности эффекта), которые могут воздействовать на центральную нервную систему, подавлять выработку тестостерона или непосредственно блокировать действие тестостерона на ткани простаты. Основными нежелательными эффектами являются ощущения «приливов», снижение либидо и потенции, набухание и болезненность молочных желёз (гинекомастия), диарея, изменения функции печени.
Важно отметить, что большинство указанных побочных действий гормональных препаратов встречаются, но заметно реже, чем при хирургической кастрации. Сегодня за счет правильно выбранного режима введения препаратов и их комбинаций лечение переносится пациентом значительно легче. Это позволяет сохранить у многих мужчин половое влечение и способность к возникновению эрекции. К сожалению, до сих пор на территории России остаются клиники, которые лечат даже локализованный РПЖхирургическим вариантом гормональной терапии — орхидэктомией, ссылаясь на экономическую целесообразность данного метода.
Второй метод лечения рака предстательной железы — хирургическое вмешательство. Оно включает в себя полное удаление простаты, семенных пузырьков и тазовой клетчатки, содержащей лимфатические узлы. Технически существует несколько вариантов выполнения данной операции: классический способ открыто, через разрез над лоном, лапароскопически через 3-5 проколов на животе или робот-ассистированной методикой. При использовании последнего метода вероятность осложнений, связанных с операцией, составляет всего 3 случая на 1000 пациентов. Но, к сожалению, приходится признавать, что развитие побочных эффектов зависит не от техники проведения операции, а от хирургических навыков.
Для меня, как хирурга, очевидны преимущества хирургической операции над лучевой терапией (третий вариант лечения РПЖ). Это возможность одномоментно удалить все вовлеченные в злокачественный процесс структуры, провести тщательное патоморфологическое исследование, оценить степень агрессивности и распространенности опухоли.
Как врачи борются с гипердиагностикой?
Основной метод борьбы — это правильный выбор варианта диагностики заболевания с учетом вышеуказанных специфичности и чувствительности в необходимой возрастной категории мужчин. Во-первых, скрининг на ПСА не стоит назначать всем подряд. Например, Американская ассоциация урологов (AUA) рекомендует раннее начало проведения скрининга в случае «семейного типа» РПЖ: при наличии в первой линии родства одного родственника, заболевшего РПЖ до 65 лет — скрининг рекомендуется начинать с 45 лет; при наличии двух и более родственников первой линии родства — с 40 лет.
Во-вторых, нужно понимать, что данный вид рака чаще всего не является причиной смерти пациента, а скрининг уменьшает смертность на очень маленький процент. Например, по данным исследовательской группы ERSPC, если 1000 мужчин в возрасте от 55 до 69 лет в течении 13 лет не будут подвергаться скринингу РПЖ по ПСА, то у 70 из них всё-таки будет диагностирован РПЖ за указанный период, но только 6 мужчин погибнет непосредственно от этого заболевания. А периодический скрининг ПСА сможет спасти жизнь только 1-го или 2-х из 6 мужчин.
В-третьих, всегда необходима беседа с пациентом. Готов ли он при наличии повышенного ПСА приступить к следующим пунктам обследования: биопсия простаты и лечение? Знает ли он, что может получить как достоверный результат, так и ложноотрицательный или ложноположительный? А если мужчина настроен на диагностику, то он должен понимать, что повышенный или сомнительно повышенный результат — это рекомендация к последующим действиям, в том числе и к биопсии.
Расскажите подробнее, пожалуйста, про биопсию при раке простаты. Как я понимаю, этот диагностический метод самый надежный?
Классическая биопсия простаты — это малоинвазивная процедура, при которой образцы ткани получают из предстательной железы через прямую кишку с целью выявления опухоли. Процедура достаточно болезненная и неприятная для мужчин, однако может выполняться в амбулаторных условиях. Изначально применялась шеститочечная биопсия: врач брал по три образца (биоптата) с каждой доли простаты, однако этот метод пропускает около 30% клинически значимых видов рака. Поэтому, стандартом сейчас считается 12-точечная биопсия, по шесть биоптатов с каждой стороны.
В НМИЦ Петрова мы сейчас применяем еще более усовершенствованную технику биопсии — fusion биопсия. Для показания к этому анализу у пациента должен быть повышен ПСА и по данным мультипараметрического МРТ выявлено накопление контрастного вещества. Как проходит это обследование? Пациенту предварительно выполняется мультипараметрическое МРТ — сканирование малого таза, для определения зон вероятно активного рака простаты. В момент процедуры на экране аппарата УЗИ урологом совмещаются данные с введенного в прямую кишку ультразвукового датчика и записанного МРТ-диска, и с помощью биопсии мы можем прицельно взять подозрительно накапливающие контраст очаги. Благодаря этому мы можем уменьшить количество ложноотрицательных результатов и повысить точность метода.
Какие варианты действий есть у пациентов при обнаружении рака простаты?
Во-первых, это все те виды лечения, про которые мы говорили выше. Два других варианта —это активное наблюдение и выжидательная тактика. Очень важно их различать.
Выжидательная тактика «watchful waiting» — метод выбора наблюдения пациентов, с выявленным РПЖ и серьезными проблемами со здоровьем (сердечно-сосудистые заболевания, хронические болезни легких, почечная недостаточность), с ожидаемой продолжительностью жизни менее 10 лет. Подобный метод позволяет мужчинам прожить оставшиеся годы без побочных эффектов лечения рака, использованием поддерживающей и симптоматической терапией.
Активное наблюдение «active surveillance» наоборот показано пациентам с локализованным РПЖ из группы низкого риска рецидива, ожидаемой продолжительностью жизни более 10 лет. При активном наблюдении мужчина не проходит лечение, но продолжает периодически повторять ПСА анализ, пальцевое исследование простаты, биопсию простаты, а в случае прогрессирования заболевания рассмотрит варианты радикального лечения.
В чем минус последнего подхода? К сожалению, мы не можем заранее предсказать, у кого из наших пациентов будет более агрессивная форма рака. Именно из-за этого уролог и рекомендует лечение. При этом, большая часть людей не может спокойно жить с мыслью о раке в организме. Чаще всего люди выбирают первый вариант и начинают лечение.
Оригинал статьи опубликован на сайте Вести.Медицина.
Источник media.nenaprasno.ru
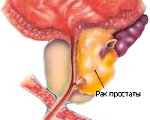
Рак простаты – это злокачественная опухоль тканей предстательной железы. Специфической симптоматики, особенно на ранних стадиях, нет. Возможные нарушения (вялая прерывистая струя мочи, никтурия, постоянные позывы на мочеиспускание, боль в тазовой области и др.) связаны с наличием у пациента аденомы простаты или хронического простатита. В диагностике рака простаты применяют пальцевое прямокишечное исследование предстательной железы, определение ПСА, УЗИ, биопсию. Лечение может включать радикальные подходы (простатэктомию), малоинвазивные вмешательства (HiFu-терапию, брахитерапию, криоаблацию), дистанционную лучевую терапию, гормоно- и химиотерапию.
МКБ-10


Общие сведения
В ряде стран в структуре онкозаболеваний рак простаты по частоте встречаемости у мужчин уступает только раку легкого и раку желудка. В современной онкоурологии заболевание является серьезной медицинской проблемой, поскольку зачастую диагностируется только на III-IV стадии. Это связано как с длительным бессимптомным развитием опухоли, так и с неадекватной реализацией мер по ранней диагностике. Раком предстательной железы чаще заболевают мужчины старше 60 лет, однако в последние годы прослеживается тенденция к «омоложению» патологии.

Причины
Рак простаты является полиэтиологическим заболеванием с невыясненными до конца причинами. Главным фактором риска считается возраст мужчины. Более 2/3 случаев злокачественных опухолей предстательной железы приходится на возраст старше 65 лет; в 7% наблюдений болезнь диагностируется у мужчин моложе 60 лет. Другим предрасполагающим моментом служит расовая принадлежность: заболевание наиболее распространено среди афроамериканцев и реже всего встречается у выходцев из Азии.
Определенное значение в этиологии отводится семейному анамнезу. Наличие патологии у отца, брата или других мужчин в семье увеличивает риск возникновения рака простаты в 2-10 раз. Существует предположение, что вероятность новообразования данной локализации у мужчины увеличивается, если в семье есть родственницы, больные раком молочной железы.
Среди других вероятных факторов риска выделяют особенности питания, связанные с употреблением большого количества животных жиров, терапию тестостероном, недостаток витамина D. Некоторые исследования указывают на повышенную вероятность возникновения опухоли у мужчин, перенесших вазэктомию (стерилизацию). Уменьшает возможные риски употребление продуктов сои, богатых фитоэстрогенами и изофлавоноидами; витамина Е, селена, каротиноидов, диета с пониженным содержанием жиров.
Классификация
Рак простаты представлен следующими гистологическими формами: аденокарциномой (крупноацинарной, мелкоацинарной, криброзной, солидной), переходно-клеточным, плоскоклеточным и недифференцированным раком. Наиболее распространен железистый рак – аденокарцинома, составляющий 90% всех выявляемых новообразований простаты.
Для оценки степени злокачественности рака простаты используется шкала Глисона. Согласно ей, степень дифференцировки клеток в двух образцах биопсийного материала оценивается от 1 до 5 баллов, в сумме получается индекс рака простаты:
- 2-6 баллов — высокодифференцированный, малоагрессивный, медленно растущий рак простаты
- 7 баллов — низкодиференцированная опухоль средней степи агрессивности
- 8-10 баллов — низкодифференцированный, быстро растущий рак простаты с высоким риском раннего метастазирования.
По системе TNM выделяют несколько стадий РПЖ:
- Т1 – опухоль не проявляется клинически, имеет диаметр менее 2 см, обнаруживается случайно. При подстадии Т1а поражено менее 5% паренхимы железы, при Т1b — более 5%. Подстадия T1c выставляется в случае обнаружения атипичных клеток в биоптате.
- Т2 – опухоль размером 2-5 см без прорастания капсулы железы. T2a — поражено менее половины доли простаты, T2b — более половины доли с одной стороны, T2c — двустороннее поражение.
- Т3 – опухоль более 5 см, прорастает капсулу железы. T3a — семенные пузырьки не затронуты, T3b — прорастание в семенные пузырьки.
- Т4 – опухоль прорастает за пределы капсулы, распространяется на шейку или сфинктер мочевого пузыря, прямую кишку, мышцу-леватор заднего прохода, стенку таза.
- N1 – обнаруживаются единичные метастазы в лимфоузлах, N2 — определяются множественные метастазы
- М1 – определяются отдаленные метастазы рака простаты в лимфоузлах, костях и др. органах.

Симптомы рака простаты
Новообразование характеризуется длительным латентным периодом развития. Специфических признаков рака простаты нет. Имеющие место симптомы, как правило, с наличием у мужчины сопутствующей патологии — простатита или аденомы предстательной железы. Возникает учащение мочеиспускание с затруднением начала микции; чувство неполного опорожнения мочевого пузыря; прерывистая и слабая струя мочи; частые позывы к мочеиспусканию, проблемы с удержанием мочи.
Могут иметь место жжение или боль при мочеиспускании или семяизвержении; гематурия и гемоспермия; боли в промежности, над лобком или тазу; боли в пояснице, вызванные гидронефрозом; эректильная дисфункция. Именно эти жалобы зачастую и вынуждают пациента обратиться за медицинской помощью. Рак простаты чаще всего становится случайно находкой при углубленном урологическом обследовании.
Непрерывные тупые боли в позвоночнике и ребрах, как правило, свидетельствуют о метастазировании в кости. В поздних стадиях рака простаты могут развиваться отеки нижних конечностей, обусловленные лимфостазом, похудение, анемия, кахексия.
Диагностика
Объем обследования, требуемый для выявления рака простаты, включает пальцевое исследование железы, определение ПСА в крови, УЗИ и УЗДГ простаты, биопсию предстательной железы. При пальцевом исследовании простаты через стенку прямой кишки определяются плотность и размеры железы, наличие пальпируемых узлов и инфильтратов, локализация изменений (в одной обеих долях). Однако только с помощью пальпации невозможно отличить рак органа от хронического простатита, туберкулеза, гиперплазии, камней предстательной железы, поэтому требуются дополнительные верификационные исследования:
- Исследование ПСА. Распространенным скрининговым тестом при подозрении на рак простаты является определение уровня ПСА в крови. Специалисты-онкоурологи ориентируются на следующие показатели: при уровне ПСА 4-10 нг/мл вероятность рака составляет около 5%; 10-20 нг/мл — 20-30%; 20-30 нг/мл — 50-70%, выше 30 нг/мл — 100%. Следует учитывать, что повышение показателей простат-специфического антигена также отмечается при простатите и доброкачественной гиперплазии предстательной железы.
- УЗИ простаты. Может выполняться из трансабдоминального или трансректального доступа: последний позволяет выявлять даже небольшие опухолевые узлы.
- Трансректальная биопсия простаты. Выполняется под УЗИ-контролем. Забор материала обычно производится из 12 точек (по 6 из каждой доли железы). Осуществляется через прямую кишку, как правило, под местной анестезией.
- Сатурационная биопсия. Проводится чрезпромежностным доступом под спинальной анестезией. В ходе процедуры берется более 12 образцов тканей.
- Fusion-биопсия простаты. Специальная компьютерная программа производит обработку данных МРТ простаты, что позволяет прицельно выполнить забор ткани из подозрительного участка. Делается как через промежность (спинномозговая анестезия), так и трансректально (местная анестезия).
Дополнительно может проводиться определение уровня тестостерона, УЗИ брюшной полости, сцинтиграфия скелета, рентгенография легких.

Лечение рака простаты
С учетом стадии опухоли может быть предпринято хирургическое лечение, радиотерапия (дистанционная или внутритканевая), химиотерапия. Использование различных подходов в первую очередь обусловлено распространенностью рака предстательной железы.
- Малоинвазивные методы. Включают HiFu-терапию, брахитерапию простаты, криоаблацию. Могут применяться при низком онкологическом риске или у тех пациентов, которым нельзя выполнить удаление простаты по медицинским показаниям. Однако в случае применения данных методик вероятность рецидива выше, чем при радикальном подходе.
- Радикальная простатэктомия. Основной вид хирургического вмешательства при новообразовании простаты – радикальная простатэктомия, в ходе которой полностью удаляется железа, семенные пузырьки, простатический отдел мочеиспускательного канала и шейка мочевого пузыря; производится лимфодиссекция. Проведение радикальной простатэктомии может сопровождаться последующим недержанием мочи и импотенцией. Современная хирургия постепенно отходит от открытых операций. Все шире в практику входит лапароскопическая и робот-ассистированная простатэктомия.
- Андрогенная блокада. С целью индукции андрогенной блокады при раке простаты может быть выполнена энуклеация яичек (билатеральная орхиэктомия). Данная операция приводит к прекращению выработки эндогенного тестостерона и снижению темпа роста и диссеминации опухоли. В последние годы вместо хирургической кастрации чаще используется медикаментозное подавление выработки тестостерона агонистами LHRH-гормонов (гозерелин, бусерелин, трипторелин).
- Лекарственная терапия. Гормонотерапия и химиотерапия могут применяться после удаления простаты, а также у пациентов, которым нельзя выполнить операцию
Прогноз и профилактика
Перспектива выживаемости зависит от стадии онкопроцесса и дифференцировки опухоли. Низкая степень дифференцировки сопровождается ухудшением прогноза и снижением показателя выживаемости. На стадиях Т1-Т2 N0М0 радикальная простатэктомия способствует 5-летней выживаемости у 74-84% пациентов и 10-летней — у 55-56%. После лучевой терапии благоприятный 5-летний прогноз имеют 72-80% мужчин, 10-летний — 48%. У больных после орхиэктомии и находящихся на гормонотерапии 5-летняя выживаемость не превышает 55%.
Полностью исключить развитие рака простаты не представляется возможным. Мужчинам старше 45 лет необходимо прохождение ежегодного обследования у уролога для раннего выявления новообразования. Рекомендуемый скрининг для мужчин включает ректальное пальцевое исследование железы, ТРУЗИ простаты, определение ПСА в крови.
Источник www.krasotaimedicina.ru