Брахитерапия рака предстательной железы
Специфика лечения брахитерапией
Для улучшения потенции наши читатели успешно используют M-16. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
На сегодняшний день, к сожалению, рак предстательной железы – довольно распространенное заболевание среди мужчин. Данный вид онкологии характеризуется такими неприятными симптомами, как постоянные позывы к мочеиспусканию, жжение, непреходящее ощущение того, что мочевой пузырь полон. Если врачи диагностировали рак простаты, главное – не паниковать, а подробно разобраться с одним из самых эффективных методов лечения этого заболевания – брахитерапией.
Что же такое брахитерапия? Это лучевая терапия, при которой лечение проводится локально и именно на область больного органа или ткани. При этом никаким образом не задеваются соседние органы и, соответственно, не получают дозу нежелательного облучения. Одним из немаловажных плюсов брахитерапии является минимизация побочных эффектов, возникающих при облучении. Методика брахитерапии давно и успешно практикуется за рубежом и имеет высокие показатели успешности. При лечении этим методом, здоровые клетки пациента не подвергаются воздействию лучей, а это крайне важный фактор в дальнейшей реабилитации пациента.
 Брахитерапия рака простаты
Брахитерапия рака простаты
Виды брахитерапии
На данный момент существует 2 вида методики брахитерапии:
- Постоянная низкочастотная. Такая методика применяется к больным с ранней стадией заболевания (1-2 степень). Во время низкочастотной процедуры лечения вводятся небольшие дозы радиоактивных частиц;
- Высокочастотная или временная. Данная методика применяема на 3-ей стадии заболевания и характеризуется высокими дозами облучения.
При заболевании раком простаты используется именно локальная внутритканевая методика облучения, направленная именно на пораженный очаг. Благодаря этому остальные здоровые участки и клетки не получают дозу облучения. Такую методику еще называют интерстициальной брахитерапией. При временном виде брахитерапии на поздних стадиях заболевания в пораженную ткань вводится радионуклид на необходимое для лечения время. После чего радионуклид ликвидируют. При ранней же стадии заболевания в очаг поражения вводится радионуклид и остается там навсегда.
 Проведение брахитерапии рака предстательной железы
Проведение брахитерапии рака предстательной железы
Преимущества брахитерапии
Одним из главных плюсов брахитерапии является ее локальное применение и именно на очаг поражения. Благодаря такой методике, все здоровые органы и клетки остаются вне зоны воздействия облучения. Брахитерапия является достойной и успешной заменой дистанционной терапии. Немаловажными преимуществами брахитерапии являются:
- Аннуляция или низкий риск возникновения побочных эффектов;
- Локальное лечение и исключение облучения здоровых органов;
- Срок нахождения на стационарном лечении сокращается до минимума;
- Предстательная железа при данном виде лечения сохраняется;
- Крайне высокие показатели успешного исхода лечения, даже в запущенных случаях.
 При брахитерапии срок пребывания пациента в больнице сокращается до минимума!
При брахитерапии срок пребывания пациента в больнице сокращается до минимума!
Показания и проведение брахитерапии рака предстательной железы
Для начала лечения брахитерапией требуется консультация целого ряда специалистов, которые определяют конкретный вид лечения, его продолжительность и дозу необходимого облучения.
На данный момент при лечении методом брахитерапии используются разные радионуклиды – йод, палладий, иридий и т.д. В случае постоянной терапии эти элементы вводятся пациенту в виде капсул с защитным слоем. Таким образом, все здоровые участки организма защищены от воздействия облучения. При временной же методике брахитерапии все эти элементы внедряются с помощью иглы или специальных проводников, а потом по этим же проводникам изымается.
Особенности послеоперационного периода и реабилитации
Пациентам, перенесшим процедуру брахитерапии, на протяжении первых 2-х недель строго запрещено находиться в непосредственной близости к детям и беременным женщинам. Это обусловлено тем, что неокрепший молодой организм может подвергнуться риску облучения. Соответственно, молодые мамы также могут быть подвержены опасному воздействию облучения. Важно отметить, что по прошествии операции в организме пациента остается капсула с защитной оболочкой и на нее могут реагировать металлоискатели. Следует взять выписку из больницы, которую можно предъявлять при возникновении таких ситуаций. Если есть необходимость в физиопроцедурах, важно перед этим подробно проконсультироваться с лечащим врачом.
 В период реабилитации важно придерживаться предписаний врача!
В период реабилитации важно придерживаться предписаний врача!
Для пациента исключается любая тяжелая физическая нагрузка, врачи крайне не рекомендуют долгое сидячее положение. Необходимо следить за регулярностью опорожнения кишечника и мочевого пузыря. Также крайне рекомендуется соблюдать строжайшую диету – исключить любой вид алкоголя, не употреблять жирные, жареные и острые блюда. Из жидкости лучше всего налегать на воду, а не кофе или чай. В сексуальной жизни важно пользоваться презервативами, во избежание попадания партнеру радиоактивных элементов.
Через 1,5-2 месяца пациент может постепенно возвращаться к обычному образу жизни. Для этого необходимо, чтобы врачи удостоверились в динамике хороших показателей КТ, УЗИ, МРТ. Исходя из их показателей, специалисты постепенно снимают некоторые запреты. Пациент может заниматься физическими упражнениями, плавать в бассейне, наслаждаться неспешными прогулками на свежем воздухе и приступать к своей привычной работе. В течение года после проведения брахитерапии нужно сдавать анализ крови на ПСА каждые три месяца. После анализ рекомендуют сдавать каждые полгода.
 Брахитерапия — один из наиболее успешных способов лечения рака простаты!
Брахитерапия — один из наиболее успешных способов лечения рака простаты!
Эффективность брахитерапии
Методика брахитерапии на сегодняшний день является одним из наиболее успешных и высококлассных способов лечения рака предстательной железы. Положительные отзывы об исходе лечения брахитерапией регулярно поступают со всего мира. Самое важное отличие от других методов – это то, что предстательную железу не нужно удалять, а сам метод лечения происходит сугубо локально. Безусловно, важно вовремя диагностировать заболевание и своевременно приступить к лечению. Частота рецидивов при лечении брахитерапией снижается до уровня 20%, а это очень хороший показатель. Если же рецидив все-таки возникнул, есть возможность повторить данную методику с применением иридия.
Брахитерапия – сложная методика, которая требует использования высококлассного дорогостоящего оборудования и привлечения лучших специалистов в данной сфере. Следовательно, цена брахитерапии предстательной железы не может быть низкой. Но стоит учитывать, какие мощные ресурсы подключены к процессу лечения, сколько внимания и усилий требует успешный исход. Цена в данном случае может определяться конкретным видом операции, уровнем клиники, в которой она будет проводиться и качеством самого оборудования. Но, несмотря на немалую стоимость, высокие показатели успешности брахитерапии говорят сами за себя.
Что нужно знать о том, как проводится УЗИ простаты
Одним из современных способов диагностики патологии в предстательной железе является ультразвуковое исследование. Суть метода заключается в воздействии на орган ультразвуком с помощью одного из двух видов датчиков. Методика позволяет определить изменение размеров предстательной железы, ее структуру, другие показатели. УЗИ определяет патологию на ранней стадии развития, потому возрастает шанс вылечить болезнь.
Существует три вида УЗИ простаты:
- Абдоминальный.
- Трансректальный.
- Трансуретральный.
Последний проводится редко, и только в том случае, если есть противопоказания к проведению других видов исследования. Трансуретральное УЗИ простаты назначают и в случае, когда другие методики не могут дать точного результата.
Общая информация по ТРУЗИ
Трансректальное узи предстательной железы (ТРУЗИ) позволяет получить более детальное изображение органа. Диагностика основана на введении в прямую кишку через задний проход специального датчика. Предстательная железа вплотную примыкает к стенке прямой кишки, поэтому изображение на мониторе прибора становится более четким.

Чтобы провести процедуру, больному мужчине нужно лечь набок, согнув ноги в коленях. Врач вводит датчик внутрь на глубину около 5 см, изображение при этом выводится на монитор.
Что видит врач при ТРУЗИ:
- контуры и целостность капсулы простаты;
- внутреннюю структуру;
- симметричность органа;
- границы и расположение опухолей;
- отложения солей в простате.
ТРУЗИ не требует подготовки пациента. Единственное условие – проведение клизмы. Процедура безболезненна, но вызывает легкий дискомфорт у мужчины. При наличии трещин в области заднего прохода, обострении геморроя, и у мужчин, которым удалили прямую кишку – трансректальное УЗИ не проводится.
Абдоминальное УЗИ – общая информация
Методика также основана на воздействии ультразвуком, но проводится наружно. Датчиком сканируется область простаты, отраженные ультразвуковые волны улавливаются, передаются на монитор. Исследование проводится, когда мужчина лежит на спине. Манипуляции безболезненны, не причиняют мужчине беспокойства и дискомфорта.

С помощью абдоминального УЗИ предстательной железы врач обнаруживает следующие показатели:
- вид контуров (в норме ровные, видны четко);
- изменение размера и формы;
- симметричность;
- локализацию предстательной железы.
Выявить опухоли и другие патологические процессы в простате с помощью этого обследования сложно.
Подготовка к проведению УЗИ предстательной железы заключается в наполнении мочевого пузыря. Для этого за два часа до обследования нужно выпить воды. Опорожненный мочевой пузырь затрудняет проведение исследования.
Какая методика лучше
Более полную картину изменений в предстательной железе дает ТРУЗИ. Но, не всегда есть возможность трансректального обследования. Пожилые мужчины часто спрашивают, какой вид УЗИ простаты лучше сделать после 60 лет. Ответить на этот вопрос может только лечащий врач. Если нет противопоказаний к проведению ТРУЗИ – будет выбран этот метод. В противном случае назначат абдоминальную диагностику. Трансуретральное ультразвуковое исследование мужчинам старше 60 лет назначается в исключительных случаях.
Препараты для лечения воспаления простаты – наиболее распространенный вопрос в урологических кабинетах или форумах о здоровье. Статистика показывает, что такое заболевание – не редкость, поэтому и медикаментозных средств лечения появляется все больше.
Простата и ее связь с потенцией
Данный вопрос затрагивает половую сферу, поэтому речь идет именно о проблемах в области репродукции. В норме у мужчины безболезненно вырабатывается сперма и при половом акте она отвергается из организма. При наличии воспаления этот биологический процесс становится затрудненным или совершенно невозможным.
Поэтому простатит нередко связывают с потенцией.
Почему простата воспаляется?
Есть группа факторов, от которых нужно воздержаться, чтобы предотвратить начало болезни:
- стоит отказаться от сидячего образа жизни;
- не злоупотреблять воздержаниями в сфере половой активности;
- стараться избегать стрессовых ситуаций;
- не переохлаждаться – особенно это касается ног и таза.
Как проявляется болезнь?
Есть несколько типов заболевания, которые отличаются по остроте заболеваемости и от характера лечения:
- асимптоматическое воспаление;
- хроническая форма болезни;
- вирусная (инфекционная) форма;
- хроническая тазовая боль.
Однако все из них проявляются одними и теми же симптомами, которые могут быть как в отдельности, так и в совокупности.
Проблемы с процессом мочеиспусканием
- Затрудненное начало процесса мочеиспускания;
- слабая струя мочи;
- прерывистое поступление мочи;
- моча выделяется только по каплям.
Проблемы урологического характера в целом
- Учащается мочеиспускание в ночное время;
- нежелание половой близости;
- боль в области почек и поясницы.
Другие причины
- Высокая температура;
- боль в лобковой зоне.
Чем лечить?
На вопрос о полной излечимости от простаты существует только положительный ответ. Современные достижения медицины доказали, что данное заболевание можно побороть, достаточно правильно провести все медицинские исследования и установить точную причину.
Далее специалист должен назначить определенные меры устранения болезни, которые будут состоять из нескольких процедур. На данный момент популярны следующие виды медицинского вмешательства:
- терапия, основанная на приемы антибактериальных и противовирусных препаратов – как правило, такой способ выбирается для легких случаев (если нет осложнений, и у мужчины наблюдаются незначительные изменения, можно применять подобное лечение);
- физиотерапия – применяется местно и заключается в непосредственном воздействии на проблемную зону, а сегодняшний день стали популярны процедуры УЗИ или лечение пиявками;
- массаж простаты – также действенное и несложное лечение, применяется довольно часто и имеет свою практическую основу.
Также существуют особые препараты для лечения воспаления простаты – их прием подходит для тяжелых случаев, когда действовать нужно быстрее, чтобы достичь облегчения и улучшения самочувствия. Естественно, они назначаются врачом, и принимаются под его строгим наблюдением. Если все пункты будут выполнены, болезнь отступит и больше не вернется.
Медицинские средства для избавления от недуга
В настоящее время появились препараты для лечения воспаления простаты, которые подавляют первоначальную причину заболевания, излечивая тем самым мужчину от недуга раз и навсегда.
Есть несколько способов вылечить болезнь:
- ректально – наиболее эффективно и действенно, так как все анальгезирующие вещества поступают быстрее и действуют дольше;
- пероральный прием – это курсовое мероприятия по борьбе с простатитом, которое осуществляется при помощи таблеток и капсул (действуют они не так длительно, однако результат не заставит себя ждать, хорошо облегчает боль на ранних стадиях).
Наибольшую популярность на сегодняшний день получили препараты для лечения воспаления простаты общего действия. Их можно легко купить в аптеке и применение не приносит каких-либо физических неудобств.
Ниже указаны популярные препараты при воспаленной простате.
Альфа-адреноблокаторы – применяют при хронической форме заболевания, чаще всего в комплексной терапии. Курс должен составлять не менее полугода с того момента, как болезнь перешла в бессимптомную фазу. Данные препараты воздействуют на болезненный фактор, снимая его и улучшая общее состояние мужчины. В частности их применяют для снятия боли во время мочеиспускания.
Обезболивающие – применяют для снятия боли во время активного проявления воспаления. Среди них известны такие лекарства, как анальгин, и ибупрофен. Дозировка и длительность приема в первую очередь с лечащим врачом, чтобы исключить неприятные последствия.
Гормоны – принимаются в комплексной терапии для снятия воспаления и уменьшения роста уровня тестостерона.
Фитотерапия – применяется для облегчения симптоматики на первое время. Травы помогают снять отеки и болезненные ощущения. Известные травы для лечения воспаления простаты:
Для улучшения потенции наши читатели успешно используют M-16. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- петрушка;
- шпинат;
- череда;
- полынь;
- сельдерей;
- пастернак.
Миорелаксанты – были придуманы для снятия напряжения в гладкой мускулатуре. Их постоянный прием снижает болезненные ощущения и улучшает состояние больного.
Неотъемлемой частью должны стать, конечно, антибиотики.
Чаще всего врачи назначают от воспаления простаты вещества группы цефалоспоринов. Применять их без рекомендаций нельзя, так как все подобные лекарства должны быть прописаны именно специалистом.
Какая профилактика лучше всего?
Чтобы исключить повторное заболевание, лучше всего не допускать тех причин, по которым простатит обычно появляется. А лучше всего вести здоровый образ жизни:
- постоянная двигательная активность;
- здоровый сон;
- частые сексуальные контакты;
- правильное питание;
- избегание стрессовых ситуаций;
- правильная одежда, выбранная по размеру и по сезону.
Как видно из списка, добиться положительного эффекта не так уж сложно. Главное понимать, что здоровье – это самое важное, и его необходимо беречь.
Источник prostata.lechenie-potencya.ru
Ультразвуковые исследования в диагностике рака предстательной железы
Трансректальное ультразвуковое сканирование обладает явным преимуществом по сравнению с абдоминальным сканированием ввиду близкого соприкосновения датчика с предстательной железой.
Сканирование в сагиттальной и фронтальной проекциях позволяет наиболее полно обследовать предстательную железу.
Появившиеся в последнее время технические возможности (цветная допплерография и трехмерное сканирование с использованием контрастных средств) значительно повысили диагностические возможности данного вида исследования.
Случаи рака предстательной железы выглядят гипоэхогенными зонами при трансректальном ультразвуковом исследовании (ТРУЗИ), хотя они могут быть и изоэхогенными, а иногда и гиперэхогенными. Наличие других изменений в предстательной железе в виде асимметрии размеров, формы и эхогенности, нечеткое разделение между центральной и периферическими зонами, деформация и деструкция капсулы также позволяют заподозрить наличие рака при выполнении ТРУЗИ.
Деформация и неправильная форма капсулы в участках, прилегающих к гипоэхогенному узду предстательной железы, позволяют предположить экстрапростатическое распространение опухоли. Трансректальное ультразвуковое исследование можно использовать для определения инвазии в семенные пузырьки. Однако ТРУЗИ не может считаться достоверным методом в оценке стадии процесса. Чувствительность этого метода определена в пределах 71-92%, специфичность — 49-79%. По мнению R.L. Waterhouse, M.I. Resnick (1998), трансректальное ультразвуковое исследование имеет прогностическое значение в 30% случаев.
Гораздо большее, хотя и неоднозначное, значение в определении стадии имеют компьютерная и магнитно-резонансная томография.
Мнения ученых о ценности клинического применения компьютерной томографии (КТ) для определения распространенности рака предстательной железы диаметрально противоположны. По мнению С.К. Ноn и соавт. (1998), G.J. Jager и соавт. (2000), компьютерная томография имеет незначительное значение или вовсе не играет роли при оценке локального процесса.
Она не позволяет отличить злокачественный процесс от доброкачественного и достоверно определить наличие экстракапсулярной инвазии или инфильтрации семенных пузырьков. В стадиях Т3-Т4 КТ демонстрирует увеличение железы, распространение инфильтрата на окружающие органы. В стадиях Т1-Т2 возможности ограничены из-за практически одинаковой плотности тканей.
Точность компьютерной томографии в стадировании рака предстательной железы невелика и составляет менее 60%, но ее ценность, по мнению R.C. Flangian и соавт. (1996), возрастает при оценке вовлечения в процесс семенных пузырьков до 70%.
Итак, клиническое применение компьютерной томографии в определении стадии рака простаты в целом не оправдано. КТ играет минимальную роль в опенке локальной формы болезни, она не демонстрирует внутреннюю архитектонику железы, не способна различить рак и доброкачественный процесс в простате и надежно идентифицировать экстракапсулярное распространение или инвазию в семенные пузырьки. Компьютерная томография не обеспечивает дополнительной информацией для сталирования локальной формы болезни в большей степени, чем пальцевое ректальное исследование.
Из-за низкого определения позитивных лимфатических узлов ценность применения КТ для этих целей также незначительна. Большинство лимфатических метастазов микроскопические, и они не увеличивают или не искажают лимфатические узлы.
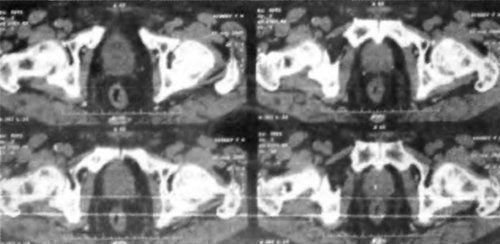
Достоверно доказано, что есть группы пациентов, для которых риск поражения лимфатических узлов может быть выше: Простатспецифический антиген (ПСА) от 20 до 30 нг/мл или низкодифференцированная опухоль (сумма Gleason >7 при биопсии) определяет риск макроскопических изменений, что оправдывает проведение КТ. Необходимо обратить внимание на то, что при наличии увеличенного лимфатического узла, выявленного на компьютерной томографии, необходимо подтвердить злокачественный процесс в ткани самой железы (рис. 3.7).

Рис. 3.7. Диссеминированный рак предстательной железы. Выход за пределы капсулы железы, инвазия в сосудисто-нервный пучок. Поражение лимфатических узлов по ходу подвздошных сосудов
Кроме того, внедрение в клиническую практику современных методов диагностики и скрининговых программ позволяет выявлять ранние стадии рака, поэтому метастазы в лимфатические узлы обнаруживаются гораздо реже.
13 настоящее время только у 2-3% пациентов, перенесших радикальную простатэктомию (РПЭ) по поводу локального рака, диагностируются метастазы в лимфатические узлы на основании послеоперационного гистологического исследования. Низкая частота позитивных тазовых лимфатических узлов до РПЭ побуждает хирургов отказаться от лимфаденэктомии во многих случаях.
Широко известны номограммы, которые позволяют прогнозировать риск наличия метастазов, и если риск наличия метастазов меньше 2%, лимфаденэктомия может не выполняться. Эти номограммы включают следующие параметры: клиническую стадию, гистологическую степень дифференцировки и уровень ПСА.
МРТ при стадировании рака простаты
Магнитно-резонансная томография при раке предстательной железы (РПЖ) обладает рядом преимуществ. Различная интенсивность сигнала от мягких тканей таза позволяет дифференцировать его различные структуры, использование T1 и Т2-взвешенных изображений взаимно дополняет друг друга. Магнитно-резонансная томография (МРТ) сканеры способны к созданию изображений в поперечной, сагиттальной и коронарной проекциях, а применение эндоректального датчика улучшает визуализацию интра- и ретропростатической анатомии.
При использовании только Т1-взвешенных изображений невозможно оценить внутреннюю архитектонику простаты, хотя ясно видны границы между простатой, семенными пузырьками и окружающим жиром, в то время как Т2-взвешенные изображения способны продемонстрировать интрапростатическую анатомию. В норме периферическая зона предстательной железы возвращает сигналы высокой интенсивности, в то время как рак простаты отображается сигналами относительно низкой интенсивности (рис. 3.8).

Рис. 3.8. РПЖ. T3NXM0. Аксиальные Т2-ВИ предстательной железы. Размеры железы не увеличены. Зональная дифференциация снижена, периферическая зона сохранена фрагментарно. Периферическая зона в задних и заднебоковых отделах слева замешена зоной диффузного понижения интенсивности сигнала на Т2-ВИ с инвазией капсулы железы на большом протяжении и выраженным распространением на прилежащую парапростатическую клетчатку
N. Bloch и соавт. (2003), оценивая эффективность различных типов изображений МРТ в стадировании пациентов перед радикальной простатэктомией, показали точность стадирования при Т1-взвешенных изображениях у 76% пациентов, при Т2-взвешенных — у 84%, а при их комбинации — у 92%.
Однако большинство доброкачественных заболеваний простаты, таких как доброкачественная гиперплазия предстательной железы (ДГПЖ), простатит, особенно калькулезный, также отображаются сигналами низкой интенсивности. Более того, МРТ не продемонстрировала большую точность стадирования рака по сравнению с ТРУЗИ. Вместе с тем дополнение поперечных (аксиальных) сканов коронарным и сагиттальным сканированием позволяет увеличить точность стадирования РПЖ с 61 до 83%.
Наличие на томограммах экстракапсулярного распространения рака простаты можно предположить, если есть очевидная асимметрия, нерегулярность или «бреши» в перипростатическом жире, который в отличие от простаты посылает сигналы низкой интенсивности.
Таким образом, при магнитно-резонансной томографии существуют проблемы относительно диагностики экстракапсулярного распространения. В действительности у предстательной железы нет истинной эпидермальной капсулы и инфильтрация тонкой фибромускулярной капсулы указывает на распространение процесса за пределы железы. МРТ не может идентифицировать микроскопическую пенетрацию за границу простаты и поэтому ограничена в обнаружении прорастания рака.
Опухоль может быть описана как Т2, то есть без пенетрации капсулы, даже если существует широкая область контакта между ней и краем железы, пока края железы не деформированы, так же, как и опухоль, где широкая область контакта сочетается с капсулой и гладкое капсульное выпячивание классифицируется как опухоль стадии Т2.
Нерегулярная выпуклость края простаты, асимметрия нервно-сосудистых пучков (связок) или исчезновение ретропростатического угла указывают на стадию Т3. При стадии Т3 потеря симметрии между нервно-сосудистыми пучками связана с прямым экстрапростатическим распространением рака с периневральными и периваскулярными компонентами.
Точно так же потеря нормального слоя жира между задней поверхностью простаты и передней поверхностью прямой кишки указывает на распространение процесса в перипростатический жир. Когда определяются асимметрия сосудисто-нервных пучков и облитерация ретропростатического угла, стадия Т3 может быть диагностирована с высокой степенью вероятности (рис. 3.9).

Рис. 3.9. РПЖ стадии T3NXM0. Аксиальные Т2-ВИ изображения предстательной железы. Размеры железы умеренно увеличены. Зональная дифференциация снижена, периферическая зона сохранена незначительно, фрагментарно, в правых боковых и левых заднебоковых отделах. В правых заднебоковых отделах определяется протяженная зона понижения интенсивности сигнала с выраженной на большом протяжении инвазией капсулы и инфильтрацией прилежащей парапростатической клетчатки. В левых боковых и центральных отделах железы выявляется диффузная зона снижения сигнала с умеренно выраженной инвазией капсулы. Умеренно выражен отек парапростатической клетчатки по левым боковым отделам железы
R. Palasak и соавт. (2003) выполнили 66 пациентам МРТ перед радикальной простатэктомией и сравнили ее результаты с послеоперационными гистологическими заключениями. Точность стадирования составила 81,8%. В то же время S.A. Brassell и соавт. (2003) показали корреляцию МРТ-стадирования с патологической стадией только у 43% пациентов.
Вовлечение семенных пузырьков определяется присутствием фокуса или диффузных областей низкой плотности вокруг или в пределах семенных пузырьков на Т2-изображениях (рис. 3.10).

Рис. 3.10. РПЖ в стадии T3NXM0. Саггиттальные Т2-ВИ изображения предстательной железы. Размеры железы увеличены за счет гиперплазии центральной зоны. Периферическая зона истончена, с неравномерной инвазией, более выраженной в задневерхних отделах, с инфильтрацией парапапростатической клетчатки и медиальных отделов семенных пузырьков. МР картина опухолевого поражения периферической зоны предстательной железы на фоне гипереплазии ее центральной зоны с протяженной инвазией капсулы и инфильтрацией парапростатической клетчатки и семенных пузырьков
Инвазия в семенные пузырьки указывает на сталию Т3 болезни, которая обычно рассматривается как неоперабельная. Однако существует ряд других заболеваний, которые могут быть причинами подобных проявлений, например неспецифический фиброз, геморрагии после биопсии, амилоидоз, склероз после лучевой терапии.
Магнитно-резонансной томография имеет признаки вовлечения семенных пузырьков хотя и чувствительны, но относительно неспецифичны. Проблема геморрагии после биопсии — также фактор, который влияет на точность МРТ в обнаружении вовлечения в патологический процесс семенных пузырьков.
Геморрагии после биопсии и рак простаты одинаково могут проявляться сигналами низкой интенсивности на Т2-изображениях. Однако они могут дифференцироваться на Т1-изображениях, где постбиопсийные геморрагии проявляются сигналом яркой интенсивности, а опухоль остается гипоинтенсивной.
МРТ при локализованных формах рака простаты включает оценку состояния тазовых и внутрибрюшинных лимфатических узлов (рис. 3.11).

Рис. 3.11. Метастазы в лимфатические узлы
Исследование информативно, когда критериями метастатического поражения лимфатических узлов являются их размеры. Так же как и КТ, магнитно-резонансная томография не способна обнаружить микрометастазы в лимфатические узлы.
Радионуклидное сканирование костей
Осевой скелет — предпочтительное место для метастазирования рака простаты. Наиболее чувствительный и широко используемый метод обнаружения костных метастазов — сцинтиграфия костей с 99т-технецием. Ложноотрицательные результаты встречаются менее чем у 1 % пациентов (из-за присутствия широко распространенных симметричных метастазов).
В то же время ложноположительные результаты относительно часты, поскольку сканирование диагностирует не только метастазы, но и дегенеративные изменения, предшествующую травму, излеченные переломы, нарушение обмена веществ и воспалительно-инфекционные повреждения скелета.
Результат положительного сканирования костей может сопровождаться подтверждающими рентгеновскими снимками, хотя в половине случаев изменения костного скелета появляются прежде, чем повреждение может быть обнаружено простыми рентгенограммами.
МРТ может быть полезно в дифференциальном диагнозе подозрительных областей, выявленных при сканировании, когда они не проявляются на простых рентгенограммах, особенно в осевом скелете. Еще 10-15 лет назад радионуклидное сканирование костей скелета выполнялось часто, так как метастатическое поражение костей скелета наблюдаюсь у 30-35% пациентов с первично выявленным раком простаты. Сегодня эта цифра в США составляет менее 5%.
F.M. Chybowski и соавт. (1991) впервые поставили под сомнение необходимость радионуклидного сканирования всем пациентам с впервые выявленным раком простаты. Отрицательные результаты сканирования костей были получены у 99,7% больных с уровнем ПСА менее 20 нг/мл. В 1995 г. группа экспертов Американской ассоциации урологов заявила, что сканирование костей «больше не является обязательным» для пациентов с впервые диагностированным раком простаты, уровнем простатспецифического антигена менее 10 нг/мл и отсутствием «костных» симптомов.
Итак, радионуклидное сканирование костей скелета рекомендуется:
• пациентам с клиническими стадиями Т1 и Т2 при уровне ПСА >10 нг/мл и сумме баллов по шкале Глисона >8;
• пациентам с клиническими стадиями Т3 и Т4;
• пациентам с «костными» симптомами.
Лимфаденэктомия
С началом эры ПСА у большего количества мужчин рак простаты стал выявляться в локализованной форме, которая вылечивается с помощью радикальной простатэктомии.
Рак предстательной железы склонен к инвазии и метастазированию, поэтому так остро стоит вопрос о ранней диагностике и радикальном лечении больных с локализованными формами РПЖ. Точное знание распространенности заболевания крайне необходимо до начала лечения.
Диагностика лимфогенных метастазов в малом тазе сложна, и имеется большая вероятность ошибки (50-60%) даже при применении всех современных методов диагностики. Ультразвуковое исследование, рентгеновская компьютерная томография, магнитно-резонансная томография могут выявить метастазы, когда размер лимфатических узлов превышает 2 см в диаметре, однако эти методы диагностики не позволяют обнаружить мелкие и микроскопические метастазы.
Одним из существенных недостатков этих методов является отсутствие возможности получения биопсии лимфатического узла для морфологической верификации диагноза, которая является истинно объективным критерием оценки состояния регионарных лимфатических узлов.
Самую надежную информацию можно получить после тазовой лимфаденэктомии с последующим гистологическим исследованием лимфатических узлов методом ступенчатых срезов.
В урологии наибольшее распространение при определении стадии рака предстательной железы получила лапароскопическая тазовая лимфаденэктомия (ЛТЛ). D. Fahlenhamp и соавт. (1997) произвели билатеральную ЛТЛ у 200 пациентов РПЖ с клиническими стадиями Т1-Т3 и уровнем простатспецифического антигена в среднем 44 нг/мл. Удалялось в среднем 11 лимфоузлов. Метастазы в лимфатических узлах были обнаружены у 44 (22%) пациентов. Незначительные осложнения были у 15 (7,5%), серьезные возникли у 8 больных и потребовали открытой ревизии.
Таким образом, с учетом вышеизложенного можно заключить, что ЛТЛ позволяет обнаружить метастазы в тазовых лимфатических узлах, которые не выявлены традиционными методами исследования; определить целесообразность радикального хирургического лечения; обоснованно применить методы системного воздействия на опухолевый процесс.
Искусственные нейронные сети
В урологической практике постоянно присутствует необходимость клинического прогнозирования течения болезни индивидуально для каждого пациента. Прогнозирование может касаться распределения пациентов по группам риска, постановки диагноза, прогнозирования стадии рака, результатов лечения, вероятности рецидива болезни и т.д.
Традиционно прогнозирование основано на статистических классификационных моделях, предполагающих в лучшем случае установление статистических взаимоотношений, которые позволяют определить только ограниченные типы относительно простых нелинейных межпеременных взаимосвязей и в худшем случае допускают линейные отношения среди всех переменных.
Поскольку клинические данные характеризуются большим разбросом, им присущи нелинейные межпеременные взаимосвязи, поэтому статистические модели часто теряют желательную точность, когда используются в клинической урологической практике.
Применение искусственного интеллекта при раке предстательной железы преследует решение следующих задач:
• скрининг рака предстательной железы;
• диагностику рака простаты;
• стадирование опухолевого процесса;
• прогнозирование развития опухоли;
• прогнозирование результатов лечения.
В 1994 г. Snow и соавт. впервые сообщили об использовании ретроспективного программирования (обратного распространения) искусственной нейронной сети (ИНС), для предсказания вероятности положительной биопсии простаты при скрининге населения. Они развили ИНС, которая могла предсказывать вероятность наличия рака простаты при биопсии с чувствительностью 70%, специфичностью 92% и точностью 87%. Эта сеть, которая использовала доклинические переменные (возраст, общий ПСА, результаты ТРУЗИ и пальцевое ректальное исследование (ПРИ), была сформирована более чем на 1500 случаях и прошла проверку на новых 200 контрольных случаях.
Считается, что наиболее важными показателями для анализа с помощью искусственного интеллекта являются свободный ПСА (или же процент его отношения к общему ПСА) и данные ТРУЗИ. Выявлено, что диагностика с помощью искусственных нейросетей позволяет достичь точности от 70 до 85%. Успешно применена нейросетевая технология для формирования групп пациентов с высокой и низкой вероятностью распространения злокачественного процесса в регионарные лимфатические узлы.
Тестирование системы во многих медицинских центрах определило точность прогноза в 98-99% случаев в группе с низкой вероятностью лимфогенного метастазирования (около 57% всех пациентов) и точность прогноза, равную 25% при чувствительности 95% в группе с высокой вероятностью лимфогенного метастазирования.
Нейронные сети, должным образом обученные, демонстрируют превосходящую прогностическую точность по отношению к регрессионному анализу со множественными переменными.
Большинство существующих исследований, где используются ИНС при раке простаты, были выполнены ретроспективно при изучении базы данных. Чтобы должным образом оценить ИНС, необходимы большие проспективные исследования.
При дальнейшем развитии онкологии, выявлении новых опухолевых маркеров искусственные нейросети будут играть все большую роль в раннем выявлении, диагностике, стадировании и лечении рака предстательной железы. Более того, эффективность использования такого мощного инструмента повышается в тех случаях, когда в распоряжении врача имеется множество изменяющихся параметров, а их взаимосвязь друг с другом недостаточно известна.
В урологической клинике Российской медицинской академии последипломного образования на базе клинической больницы им. С.П. Боткина сотрудником кафедры И.В. Лукьяновым (2001) впервые были применены элементы искусственного интеллекта для оптимизации диагностической и лечебной тактики у пациентов, страдающих доброкачественной гиперплазией простаты.
В заключение приводим алгоритм диагностики при подозрении на рак предстательной железы, предложенной R.S. Kirby (2003) и Б.П. Матвеевым (2003).
Алгоритм диагностики при подозрении на рак предстательной железы
Источник medbe.ru
7 236 Елена Полякова, врач
- 5
- 4
- 3
- 2
- 1
(2 голоса, в среднем: 5 из 5)
Магнитно-резонансная томография (МРТ) простаты – это диагностический метод подтверждения или опровержения простатита, аденомы, абсцессов, рака. При сканировании определяются структура, размеры, положение органа, выявляются абсцессы, воспаления, доброкачественные и злокачественные опухоли. Точность постановки диагноза составляет более 89%, что выше, чем при УЗИ или КТ. Если совмещать МРТ с биопсией, то показатель достигает 100%.
Что показывает МРТ предстательной железы
Метод МРТ предстательной железы представляет собой перевод в картинку резонирующей реакции водорода из тканей на магнитное поле. Излучаемая энергия улавливается в радиочастотном диапазоне и показывается на экране. Получившийся снимок дает подробную информацию о дискретности, топографии, размерах, очертаниях простаты. Эти параметры нужны для определения урологических патологий: МРТ может показать воспалительные, пролиферативные, онкологические заболевания простаты.
Мужчину направляют на МРТ только после проведения простых процедур (это связано со сложностью и дороговизной услуги). К примеру, диагностика хронического простатита начинается со сбора анамнеза, ректального обследования, лабораторных анализов крови и мочи. Если проведенные мероприятия не позволили точно установить заболевание – пациенту дают направление на магнитно-резонансную томографию.
Помимо дифференциальной диагностики показанием для МРТ является изучение простаты в предоперационном периоде. Исследование покажет степень поражения органа и вовлечения в патологический процесс соседних структур (тканных, костных, кровеносных, нервных). По снимкам врач получит точное представление, что именно во время операции надо удалить у мужчины.
УЗИ, МРТ, ТрУЗИ или биопсия: что лучше
Австралийские ученые из Института Весли провели большую научную работу по сравнению эффективности четырех видов инструментального обследования: УЗИ, ТРУЗИ, традиционной томографии и биопсии под контролем МРТ яичек, мочевого пузыря и предстательной железы. Были исследованы 489 пациентов с повышенным уровнем ПСА. Испытуемым с их согласия провели все четыре вида диагностики. Рак простаты был обнаружен у 234 человек.
Самая большая неточность по результатам исследования оказалась у ультразвукового обследования – раковые образования выявлены только в 62%. ТРУЗИ точнее – оно помогло обнаружить онкологические образования в 77 %. Точность МРТ без биопсии – 89%, с биопсией – 100%.
Парадокс в том, что несмотря на минимальную вероятность ложного диагноза при МРТ гораздо чаще делают УЗИ и ТРУЗИ. Причина – в большом числе противопоказаний и высокой стоимости томографии.
Как подготовиться к исследованию
Перед магнитной томографией необходимо на 24 часа воздержаться от продуктов с высоким содержанием грубой клетчатки (волокнистые овощи, фрукты, хлеба из муки грубого помола). Исключается еда, повышающая газообразование (минералка, бобы, фасоль, кефир). Обязательное условие – совсем не есть в течение 4 часов перед МРТ.
МРТ простаты всегда выполняется при опорожненной прямой кишке. Пациент готовится к процедуре самостоятельно: за 12 часов до процедуры рекомендуется очистить кишечник (выпить слабительное или сделать клизму). Психологическая подготовка к исследованию основывается на том, что пациенту следует настроиться на неподвижность в положении лежа более получаса. Никакого дискомфорта (болей, жжения) обследование не вызывает.
Через какое время после биопсии простаты можно делать МРТ
По медицинским стандартам магнитно-резонансная томография проводится до проведения трансректального иссечения тканей простаты (перерыв между процедурами не играет роли – может делаться в течение одного часа). Такой метод называется fusion (фьюжен) биопсия предстательной железы – она делается под контролем МРТ.
Плюс «двойной» процедуры – материал врачи берут не «вслепую» (из случайных участков простаты), а прицельно (из тех областей, которые магнитно-резонансный томограф показывает как подозрительные). В результате сокращается количество точек взятия образцов тканей, что существенно снижает риски осложнений. Для сравнения: во время стандартного забора ткани выполняется через 30–40 проколов, при совмещении с МРТ – 10–12.
Если порядок нарушен, забор тканевого материала был осуществлен до инструментальной диагностики, то можно делать МРТ не ранее чем через 25 суток после биопсии простаты. За этой время ранка, оставшаяся после введения иглы в железу, успеет полностью зажить.
Как делают МРТ предстательной железы
Проводится исследование внутри длинной трубы приблизительно 60 см в диаметре. Мужчина может использовать пижаму, которую выдают в клинике, или находиться во время процедуры в своей одежде, если она не перетягивает тело и не имеет металлических элементов.
При простатите, раке, абсцессе простаты или гиперплазии предстательной железы надо обследовать только зону малого таза, поэтому человек помещается в аппарат не полностью – голова, плечи, руки остаются вне томографа. Это позволяет пациенту держать глаза открытыми, слушать музыку, читать книгу (главное, во время излучения не двигать нижней частью тела).
Для МРТ простаты мужчина помещается в аппарат не полностью – голова, плечи, руки остаются вне томографа.
Длительность МРТ – от 30 до 70 минут. Во время процедуры осуществляется 10–20 съемок. Когда делается сканирование, пациенту нужно лежать максимально неподвижно. В периоды между ними (перерывы длятся не более 2–3 минут) можно немного пошевелить ногами, о чем врач сообщит дополнительно.
Традиционный метод
Самый простой вид МРТ – исследование без использования контрастирующего материала. Применяется редко из-за высокой вероятности пропустить рак. Единственный случай, когда его делают – наличие противопоказаний для использования контраста:
- Аллергия на состав контрастирующего препарата.
- Хроническая почечная недостаточность.
- Недавно перенесенный инфаркт.
- Флеботромбоз и патологии свертываемости крови.
Плюсы бесконтрастного МРТ – сниженная стоимость услуги, исключение вероятности аллергической реакции. Минус – без контраста труднее распознать участки онкообразований. Например, в случае малых размеров раковых опухолей в простате вероятность их обнаружения составляет 78 %, так как отсутствуют изменения окружающих ее структур.
С контрастированием
МРТ с контрастным веществом проводится для определения параметров простаты и выявления опухолей любых размеров. В качестве контраста используют:
Перечисленные средства содержат соли гадолиния. Это металл, имеющий серебристый оттенок и отчетливо различаемый при проведении МРТ простаты с контрастированием. Вводят препарат инъекционно (делается укол шприцом в вену). За 2–3 минуты кровь с контрастом достигает простаты, можно проводить магнитно-резонансную томографию. Спустя сутки после процедуры контрастное вещество выводится из организма вместе с мочой.
Мультипараметрическая МРТ
Для повышения точности постановки диагнозов разработан алгоритм многопараметрического анализа данных томографии. Другое название системы – PIRADS (Prostate Imaging Reporting and Data System). Само исследование проходит на стандартном оборудовании (сейчас часто применяется прицельная МРТ, представляющая собой обследование простаты на сверхвысокопольном томографе).
Мультипараметрическая МРТ простаты делается дольше, чем стандартная томография (на 20–30 минут). Время на анализ полученной информации тоже продлевается.
Плюсами мультипараметрической МРТ является возможность проведения процедуры без биопсии. Вероятность «проглядеть» опухоль по сравнению с традиционной магнитно-резонансной томографией снижается на 12 %.
МРТ при раке простаты
Показанием для проведения МРТ служит повышенное ПСА в крови. Увеличение уровня антигена происходит при аденоме простаты, гнойном простатите, абсцессе мочевого пузыря и раке. Магнитно-резонансная томография позволит определить точную патологию.
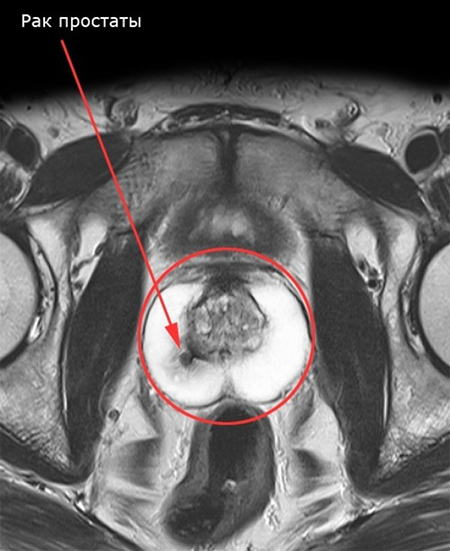
При диагностике рак простаты подтверждается, если на снимке выявляются плотные сгустки, которые не должны тут присутствовать согласно анатомии железы. МРТ позволяет определить форму онкологии: является ли опухоль аденоидной, муцинозной или фиброзной. Например, слабый резонирующий сигнал характерен для рака простаты, образованного клетками с муцином (эта информация помогает определить подходящий вид лечения онкобольного). Чтобы понять характер опухоли (злокачественный или доброкачественный), после магнитно-резонансной томографии делается биопсия.
Расшифровка результатов
Анализ данных МРТ – задача диагноста и уролога. При желании можно воспользоваться медицинскими стандартами, позволяющими самостоятельно проанализировать снимки.
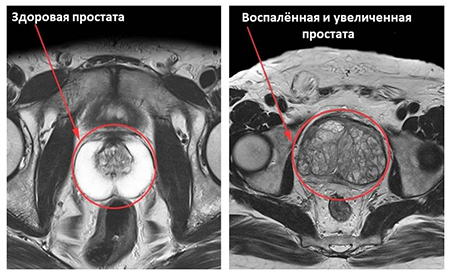
- Здоровая простата. Размеры железы, ее капсулы, семенников, окружающих тканей, сосудов, нервов — все в норме. Опухоли отсутствуют.
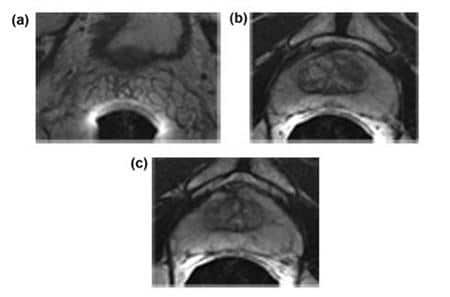
- Доброкачественная гиперплазия. На снимке МРТ видно симметричное или ассиметричное разрастание железы с сохранением равномерных контуров.
- Простатит. На МРТ видно, что железа становится крупнее, но ее контуры, в отличие от аденомы, нечеткие (из-за ослабления кровонаполнения от венозного сплетения).
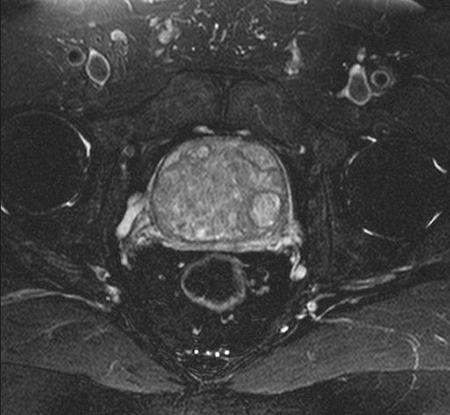
- Рак на МРТ характеризуется единичными или множественными новообразованиями. Они локализуются точечно или распространяются за капсулу простаты.
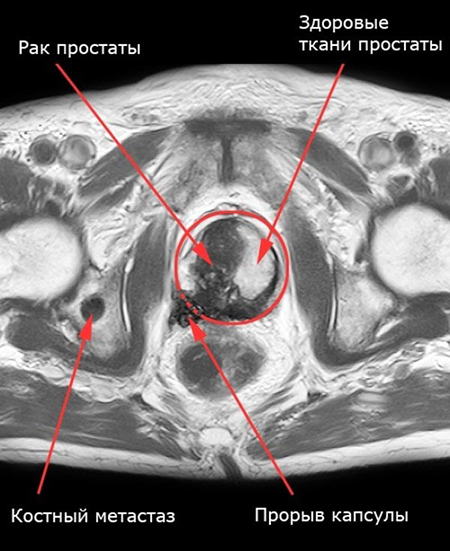
Следует обязательно спросить интерпретацию результатов МРТ у специалиста (точный диагноз ставится по результатам МРТ, ПСА, УЗИ и пр.). Самим можно неправильно расшифровать данные снимков и начать неправильное лечение (или посчитать себя здоровым, ничего не предпринимать и запустить болезнь).
Сколько стоит процедура
Основной минус томографии в том, что она не входит в перечень услуг, которые делают бесплатно по страховому полису. Цена на МРТ достаточно высокая (в сравнении с другими методами диагностики) – это оправдано сложностью процедуры, дорогим оборудованием, высокой квалификацией персонала.
Источник mprostata.ru