Неизмененная предстательная железа имеет треугольную форму значительно меньшим переднезадним размером по сравнению с поперечным. Основание железы плотно спаяно с шейкой мочевого пузыря. Узкая часть или верхушка обращена к мочеполовой диафрагме. Задняя поверхность железы слегка вогнута и образует так называемую междолевую борозду. В норме поперечный размер железы составляет 40 — 45 мм, переднезадний — 20 — 27 мм и продольный — 35 — 40 мм. На ультразвуковой томограмме можно различить центральную и периферическую зоны простаты. Периферическая зона (занимающая в норме большую часть железы) характеризуется отражениями средней интенсивности и имеет однородную структуру. Центральная зона, расположенная вокруг простатического отдела уретры и представленная периуретральными железами, по эхогенности ниже периферической зоны и имеет ячеистую структуру. В области шейки мочевого пузыря можно выделить гипоэхогенную фибромускулярную строму, не содержащую желез, которая формирует переднюю часть простаты. Следует отметить, что с возрастом при развитии доброкачественной гиперплазии и при воспалительных заболеваниях центральная и периферические зоны железы могут не дифференцироваться. Простатический отдел уретры определяется в виде гипоэхогенного тяжа, проходящего через центральную зону железы. Простата окружена перипростатической жировой клетчаткой и фасцией, которые формируют гиперэхогенный "пограничный слой", описываемый многими исследователями как капсула железы. Истинная капсула железы, если ее удается визуализировать, определяется в виде очень тонкой гипоэхогенной прерывистой линии по поверхности железы. Жировая клетчатка и фасция отграничивают заднюю поверхность железы от прямой кишки. Семенные пузырьки визуализируются в виде симметричных гипоэхогенных тяжей, расположенных между простатой и мочевым пузырем. Размеры семенных пузырьков весьма индивидуальны, в норме длина их может достигать7,5 см, а переднезадний размер — 1,9 — 2,0 см. Одним из наиболее распространенных заболеваний простаты является аденома или, по современной номенклатуре, доброкачественная гиперплазия (ДГП). Признаки ДГП можно выявить у мужчин в возрасте 40-45 лет. В возрасте старше 50 лет около 50% мужчин страдает этим заболеванием. В более старшей возрастной группе частота ДГП возрастает и у мужчин старше 60 лет заболевание встречается в 50 — 75% случаев, а в возрасте старше 80 лет — у 85% мужчин. Ультразвуковая картина ДГП характеризуется диффузным увеличением железы, преимущественно в переднезаднем размере. В связи с этим железа приобретает округлую, шаровидную форму. При значительном увеличении объема железы гиперэхогенный "пограничный слой" истончается и в ряде случаев может не дифференцироваться. В связи с пролиферацией железистых и стромальных элементов периуретральной ткани (или центральной зоны) и появлением узлов гиперплазии, оттесняющих ткань простаты, формируется так называемая хирургическая капсула, которая приобретает вид кортикальной зоны, примыкающей к зоне гиперплазии. Простатический отдел уретры удлиняется, деформируется и сдавливается, что является причиной нарушения мочеиспускания. Несмотря на значительное увеличение размеров железы, сохраняется ее симметрия и относительная однородность, за исключением случаев, связанных с наличием амилоидных телец, кальцификатов, очагового простатита и сочетания ДГП и рака. В некоторых случаях узлы гиперплазии развиваются неравномерно, в результате чего нарушается симметрия железы и ее размеры увеличиваются за счет одной из долей. Однако контур железы остается ровным. Ультразвуковая структура простаты при доброкачественной гиперплазии определяется преобладанием в ней железистых или стромальных элементов. При значительной стромальной пролиферации железистая ткань разделяется большим количеством стромы и коллагеновых волокон, что проявляется в виде множества линейных отражений средней и высокой интенсивности. При преобладании железистой пролиферации эхогенность железы снижается, ткань ее приобретает ячеистую структуру со множеством мелких кистоподобных включений. Амилоидные тельца, представляющие собой желеобразное вещество, выделяемое ацинусами, и кальцификаты определяются в виде гиперэхогенных включений, располагающихся по границе хирургической капсулы или в толще железы. В отличие от кальцификатов амилоидные тельца не дают акустической тени. Несмотря на различие гистологической и ультразвуковой картины, при доброкачественной гиперплазии предстательная железа сохраняет шаровидную форму и гладкий контур. Так же как и доброкачественная гиперплазия, рак простаты является дисгормональным заболеванием. Под влиянием эндокринных сдвигов в предстательной железе возникает прогрессирование частоты атипичной гиперплазии, которая развивается чаще в периферической зоне простаты. Это коррелирует с фактом повышенной чувствительности периферической зоны к развитию в ней рака. Учитывая это, при оценке результатов ультразвуковой томографии может использоваться простой и достаточно надежный дифференциально-диагностический принцип. Структурные изменения, локализующиеся в пределах центральной зоны, с большей вероятностью могут быть отнесены к проявлениям доброкачественного процесса. Изменения, локализующиеся в периферической зоне, чаще соответствуют злокачественной опухоли. Периферическая зона занимает 75% объема простаты и в этой части железы рак возникает в 80% случаев. Большей частью опухоль располагается на глубине 3-4 мм от пограничного слоя. Центральная зона занимает около 20% объема железы. В этой части простаты развивается только 5% злокачественных новообразований. Вокруг простатического отдела уретры располагается тонкий участок железистой ткани — так называемая переходная зона. В норме она практически не дифференцируется от центральной зоны и занимает всего 5% объема простаты. В переходной зоне рак развивается в 20% случаев. Опухоль, локализующаяся в периферической зоне простаты, часто легко пальпируется и хорошо определяется при ультразвуковом исследовании. Так как образование располагается на небольшой глубине от поверхности железы и не вызывает сдавления простатического отдела уретры, заболевание нередко диагностируется на стадии распространения на перипростатические ткани. Наиболее характерными признаками рака простаты, локализующегося в периферической зоне, является наличие одного или нескольких узлов неправильной формы и пониженной эхогенности. Нередко узел окружен гиперэхогенным ободком, что объясняется фиброзной реакцией соединительной ткани предстательной железы, окружающей опухолевый очаг. К характерным особенностям рака простаты относится бугристый контур железы с признаками пенетрации пограничного слоя. Выявление ультразвуковых признаков прорастания пограничного слоя позволяет правильно установить степень локального распространения опухолевого процесса, особенно при инфильтрации переднебоковой поверхности железы, которая не определяется при пальцевом исследовании. Наиболее сложными для диагностики являются опухоли, локализующиеся в центральной и переходной зонах железы. Развиваясь на фоне доброкачественной гиперплазии, опухоль по эхогенности практически не отличается от окружающих тканей, и диагноз часто устанавливается при гистологическом исследовании энуклиированных узлов после трансуретральной резекции по поводу доброкачественной гиперплазии. При массивной опухолевой инфильтрации стромы железы меняется ее ультразвуковая структура. Ткань железы становится неоднородной, с беспорядочными отражениями низкой интенсивности. Как указывалось, ультразвуковая томография позволяет выявить инфильтрацию перипростатических тканей, семенных пузырьков, мочевого пузыря, стенки прямой кишки. В связи с этим ультразвуковое исследование позволяет определить стадию заболевания и увеличить частоту выявления потенциально курабельного рака предстательной железы. При прорастании опухолью пограничного слоя опухолевый инфильтрат распространяется по парапростатической клетчатке к стенкам таза, инфильтрирует семенные пузырьки и дно мочевого пузыря. Характерным ультразвуковым признаком является деформация или отсутствие изображения семенных пузырьков, инфильтрированных опухолью. Клиническое значение ультразвуковой томографии при раке простаты определяется возможностью выявления минимальных изменений в структуре железы. Это позволяет дать оценку локальному распространению так называемой фокальной опухоли, которая не дает клинической симптоматики и пальпаторно не определяется. Конечно, ультразвуковое исследование не является самостоятельным методом диагностики рака простаты. Диагностический комплекс должен включать в себя обязательное пальцевое ректальное исследование, определение уровня простатспецифического антигена (ПСА) в сыворотке крови и трансректальное ультразвуковое исследование. На сегодняшний день ПСА является одним из самых чувствительных биологических маркеров для ранней диагностики РПЖ. В норме уровень ПСА не превышает 2,5-4,0 нг/мл. Повышение уровня ПСА выше этих значений требует дополнительных диагностических манипуляций. Однако следует отметить, что уровень ПСА может повышаться и при неопухолевых заболеваниях простаты, таких как простатит и доброкачественная гиперплазия, но значения его не превышают 10-16 нг/мл. Повышение уровня ПСА, на наш взгляд, даже при отрицательном результате пальцевого и ультразвукового ректального исследования требует биопсии простаты под ультразвуковым наведением. Биопсия простаты может быть выполнена двумя способами — промежностным доступом и трансректально. По нашему мнению, наиболее простым и необременительным для больного является трансректальный доступ. Для этого необходим датчик с биопсийным каналом в его корпусе или специальная насадка для трансректальной биопсии. При биопсии трансректальным доступом не требуется введения большого количества анестетика. Попадающие при этом в ткани микропузырьки воздуха значительно ухудшают изображение. Биопсию промежностным доступом можно проводить без специальных приспособлений, однако эта процедура более травматична и дает худшие результаты по сравнению с трансректальной. В тех случаях, когда показаниями к биопсии является только повышение уровня ПСА и при ультразвуковом исследовании не выявляются очаговые изменения в ткани простаты, биопсию берут из нескольких участков железы, как правило, по три фрагмента ткани из каждой доли (так называемая секстантная биопсия). Подобная методика, включающая в себя ультразвуковую томографию, определение уровня ПСА и биопсию, позволяет существенно повысить уровень ранней диагностики РПЖ. Таким образом, учитывая анатомические особенности предстательной железы и специфику клинического течения ее опухолевых заболеваний, ультразвуковая томография должна применяться в комплексе с пальцевым ректальным исследованием и иммунологическими методами диагностики. При этом наиболее информативным методом является трансректальное ультразвуковое исследование в сочетании с секстантной биопсией простаты.
Агент, вызывающий у дроздофилы чувствительность к СО .
Важная серия исследований была посвящена изучению трансмиссивного агента, контролирующего чувствительность к СО некоторых рас дроздофилы. При концентрации СО , вызывающей у устойчивых мух лишь обр .
Практическая значимость исследования
Полученные данные способствуют решению сложных диагностических проблем, возникающих при клинической квалификации органных неврозов (психосоматических расстройств с высокой распространенностью среди .
Источник www.meddiscover.ru
Согласно «зональной» концепции McNeal, простата состоит из нескольких анатомических зон: передней, центральной, переходной, периферической, а также зоны периуретралъных желез. Каждая зона контактирует с определенным участком простатического отдела уретры, который является основным анатомическим ориентиром для их определения.
Передняя фибромускулярная строма представляет собой слой соединительной ткани, полностью покрывающий переднюю часть простаты. Этот отдел не имеет железистой ткани. Периферическая зона является крупнейшим анатомическим отделом простаты. Она представляет собой слой секреторной ткани, протоковая система которой впадает в дистальную часть простатической уретры и включает заднюю, нижнюю (апикальную), боковые, заднебоковые и передне-боковые части железы. Эта зона содержит 75% общего количества железистой ткани простаты и, таким образом, основным местом возникновения рака. Эта область простаты является главной зоной интереса для проведения систематических биопсий. Центральная зона составляет около 20—25 % объема железистой ткани простаты, окружает семявыносящие протоки и может являться источником 10 % раков. Зона имеет клиновидную форму с вершиной в области veramontanum и основанием в области основания простаты позади шейки мочевого пузыря.
Переходная (транзиторная) зона представляет собой две отдельные небольшие дольки, располагающиеся латеральнее структур препростатического сфинктера. С клинической точки зрения переходная зона является наиболее частым местом (95 % случаев) возникновения доброкачественной гиперплазии предстательной железы (ДГПЖ) и 20 % раков простаты. Такая локализация рака приводит к тому, что он чаще обнаруживается после биопсии или ТУР, чем при пальцевом ректальном исследовании.
Зона периуретралъных желез располагается вблизи семенного бугорка и при гиперплазии является источником так называемой «средней» доли (5 % случаев ДГПЖ).
«Зональная» концепция была модифицирована Rifkin et al для достижения лучшей корреляции с ультразвуковыми исследованиями. Согласно этой классификации, выделяется три области простаты: центральная, периферическая и передняя.
· Центральная (или внутренняя) область состоит из зоны периуретральных желез, переходной зоны и гладкой мускулатуры внутреннего сфинктера. Эта область имеет объем около 5 % железистой ткани у молодых и может достигать объема 90 % железы при развитии ДГПЖ.
· Периферическая (или наружная) область включает в себя центральную и периферическую зоны простаты.
· Передняя область полностью соответствует передней зоне по классификации McNeal.
Нормальную ультразвуковую картину предстательной железы можно видеть у мужчин третьего десятилетия жизни — после полового созревания и перед началом развития ДГПЖ и очаговой атрофии. Эхогенность периферической области («наружной железы») принимается за стандарт для оценки эхогенности остальных структур простаты. Центральная область (внутренняя железа) изоэхогенна относительно периферической области или имеет чуть сниженную эхогенность. В некоторых случаях в ткани железы на границе периферической и центральной зон могут определяться гиперэхогенные кластеры — corpora amilocea, которые являются белковыми депозитами, отвердевшими в протоках железы. Капсула железы в большинстве случаев дифференцируется плохо и может быть видна частично лишь по задней поверхности простаты. Железу окружает перипростатичес-кая ткань, состоящая преимущественно из жира и имеющая повышенную эхогенность. Переход между краем простаты и перипростатической тканью имеет название «пограничного эхо» (boundary echo), его нарушение наблюдается при инвазии рака простаты за пределы железы. Парные нейроваскулярные пучки, содержащие простатические сосуды и кавернозные нервы, обнаруживаются на 5 и 7 часах при поперечном сканировании железы. Области вхождения нейроваскулярных пучков являются местами наиболее частого экстракапсулярного распространения рака из-за отсутствия там капсулы.
Ультрасонография простаты возможна из трансабдоминального, трансректального, трансперинеального и трансуретрального доступов. Трансабдоминальное исследование производится с помощью датчиков 3,5—5,0 МГц и требует наполнения мочевого пузыря. При трансабдоминальном исследовании можно определить размеры и объем предстательной железы, выявить изменения, характерные для ДГПЖ, и определить особенности роста аденоматозных узлов. Трансабдоминальное исследование не используется для выявления рака простаты. Для трансректального исследования (ТРУЗИ) простаты необходим полостной трансректальный датчик 7,5—10,0 МГц. При ТРУЗИ возможно точное определение размеров и объема железы, выявление тонких структурных изменений и особенностей кровоснабжения паренхимы, что важно для диагностики рака. Исследование позволяет детально оценить состояние железы при ДГПЖ, особенности роста аденоматозных узлов и определить их объем.
Источник medic.studio
ЛУЧЕВАЯ АНАТОМИЯ ПРЕДСТАТЕЛЬНОЙ ЖЕЛЕЗЫ
НОРМАЛЬНАЯ И ТОПОГРАФИЧЕСКАЯ АНАТОМИЯ ПРЕДСТАТЕЛЬНОЙ ЖЕЛЕЗЫ
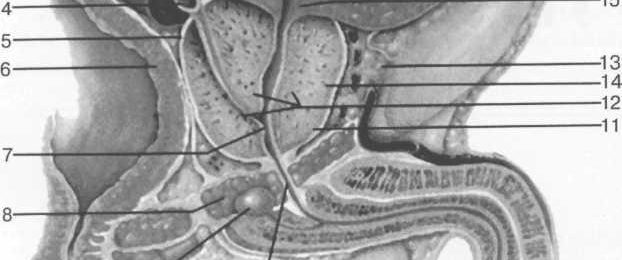
Предстательная железа располагается в нижнепередней трети малого таза под мочевым пузырем между лонным сочленением и прямой кишкой. Имеет форму усеченного конуса. Передняя, несколько вогнутая поверхность железы обращена к симфизу, а задняя, слегка выпуклая,— к прямой кишке. По середине задней поверхности железы проходит вертикальная борозда, разделяющая ее на правую и левую доли, хотя в анатомическом и функциональном отношении она является единым органом. Основание железы обращено к дну мочевого пузыря, верхушка прилежит к мочеполовой диафрагме. Задняя поверхность предстательной железы граничит с прямой кишкой.
Мочеиспускательный канал проходит через предстательную железу от ее основания к верхушке, располагаясь в срединной плоскости, ближе к передней поверхности простаты. Семявыносящие протоки входят в железу у основания, направляются в толщине простаты вниз, медиально и кпереди, открываясь в просвет мочеиспускательного канала (рис. 16.1).
Предстательная железа представляет собой железисто-мышечный орган. Ее функция как железы состоит в выделении секрета в состав спермы, сокращение сфинктера препятствует попаданию мочи в мочеиспускательный канал во время эякуляции. Мощный мышечный компонент охватывает простатическую уретру. Различают следующие фибромускулярные зоны:
1) переднюю фибромышечную зону, покрывающую переднюю часть предстательной железы и являющуюся продолжением детрузора;
2) продольные гладкомышечные волокна уретры;
3) препростатический и постпростатический сфинктеры.
Железистая ткань органа неоднородна и состоит из трех типов эпителиальных клеток, отличающихся друг от друга по гистогенезу и способности к метаплазии. Каждый из типов эпителиальных клеток сконцентрирован в отдельных зонах, расположенных в определенных участках предстательной железы. В зависимости от их расположения по отношению к семявыносящим протокам и просвету мочеиспускательного канала выделяют три железистых зоны (рис. 16.2).

Рис. 16.1. Анатомия мужского таза. Сагиттальный срез.
1 — мочевой пузырь; 2 — семенные пузырьки; 3 — препростатический сфинктер; 4 — семявыносящие протоки; 5 — капсула предстательной железы; 6 — прямая кишка; 7 — простатическая уретра; 8 — мочеполовая диафрагма; 9 — бульбоуретраль-ные железы; 10 — мембранозная уретра; 11 — предстательная железа; 12 — передняя фибромаскулярная зона; 13 — перипростатическая клетчатка; 14 — основание предстательной железы; 15 — шейка мочевого пузыря; 16 — лонное сочленение; 17 — стенка мочевого пузыря; 18 — дно мочевого пузыря; 19 — устье мочеточника.
Эпителиальные (железистые) зоны предстательной железы
1. Центральные зоны расположены вдоль мочеиспускательного канала. На продольных срезах они имеют вид конуса, суживающегося от основания предстательной железы к ее верхушке. На поперечных срезах каждая из этих зон выглядит как усеченный овал с углублением в медиальной части. В области этих углублений содержатся просветы семявыносящих протоков. Наибольшее количество клеток центральной зоны расположено у задней поверхности железы. В области устья семявыносящих протоков, открывающихся в просвет мочеиспускательного канала, центральные зоны оканчиваются.
2. Периферические зоны расположены латеральнее центральной. Занимают основную часть предстательной железы, распространяясь до верхушки органа. Отображаются в виде полулуний
в латеральных отделах железы. В большинстве случаев рак предстательной железы развивается вследствие метаплазии клеток, расположенных в периферических зонах.

Рис. 16.2. Схема зонального строения предстательной железы (поперечный срез).
1 — центральная зона; 2 — периферическая зона; 3 — промежуточная зона; 4 — простатическая часть уретры; 5 — семявыносящие протоки.
3. Промежуточная зона локализуется вблизи просвета уретры. Эпителиальные клетки промежуточных зон составляют лишь около 5% всей железистой ткани органа и являются наиболее вероятным источником развития аденом предстательной железы.
Часть предстательной железы между семявыносящими протоками и задней поверхностью уретры составляет среднюю долю.
Сосудистая анатомия предстательной железы полностью согласуется с ее зональным строением. Кровоснабжение осуществляют простатические артерии, являющиеся продолжением нижних пузырных артерий. От простатических артерий к внутренней части железы отходят уретральные артерии, а к наружной части — капсулярные артерии. Венозные сосуды предстательной железы сопровождают одноименные артерии, а покидая паренхиму, формируют сплетения в окружающей парапростатической клетчатке.
УЛЬТРАЗВУКОВАЯ АНАТОМИЯ ПРЕДСТАТЕЛЬНОЙ ЖЕЛЕЗЫ
УЗ И предстательной железы включает в себя два взаимодополняющих метода: трансабдоминальное и трансректальное ультразвуковое сканирование.
Эхографически неизмененная предстательная железа при продольном трансабдоминальном сканировании имеет вид конусовидного образования с четкими контурами, расположенного за мочевым пузырем. Капсула железы выявляется как гиперэхогенная структура тол щи ной 1—2 мм. Ткань предстательной железы имеет достаточно однородную мелкоточечную структуру. При эхографии, выполненной в строго сагиттальной плоскости, достаточно четко визуализируется шейка мочевого пузыря. У ряда пациентов в виде гипоэхогенных зон определяются передняя фибромускулярная зона и простатическая уретра. При отклонении датчика в стороны от срединной линии отображаются доли предстательной железы и семенные пузырьки. Семенные пузырьки определяются как парные гипоэхогенные образования, расположенные по заднебоко-вым поверхностям основания железы (рис. 16.3). На поперечных эхограммах предстательная железа представляет собой округлое либо овоидное образование (рис. 16.4). Кпереди от нее визуализируется мочевой пузырь, кзади — прямая кишка. В норме, по данным Н.С.Игнашина, верхненижний размер (длина) предстательной железы составляет 24—41 мм, переднезадний размер — 16—23 мм, поперечный размер — 27—43 мм. Более точным показателем является объем предстательной железы, который в норме не должен превышать 20 см 3 . С возрастом отмечается постепенное увеличение размеров предстательной железы.
Рис. 16.3. УЗИ предстательной железы
1 — мочевой пузырь; 2 — предстательная железа; 3 — семенной пузырек.


Рис. 16.4. УЗИ предстательной железы, поперечное сканирование.
1 — мочевой пузырь; 2 — предстательная железа.
Трансректальное УЗИ является высокоинформативным методом оценки структуры, размеров и формы железы. На срединно-сагиттальных срезах неизмененная предстательная железа имеет
форму удлиненного конуса, суживаясь от своего основания к верхушке, незначительно отклоняясь кпереди. Паренхима железы имеет мелкогранулярную структуру. На эхограммах можно различать центральные и периферические зоны. Периферическая зона характеризуется средней эхогенностью, имеет однородную структуру. Центральная зона менее эхогенна, расположена вдоль простатического отдела уретры. Имеет ячеистую структуру. Переходная зона при эхографии не визуализируется. У пациентов пожилого возраста может отсутствовать дифференциация центральной и периферических зон. В этих случаях необходимо ориентироваться на анатомические критерии локализации эпителиальных зон. Размеры и форма правой и левой долей в норме приблизительно одинаковы.
Простатический отдел уретры имеет вид гипоэхогенной линейной структуры, проходящей от основания к верхушке предстательной железы. Более четко, чем при трансабдоминальном УЗИ, определяется и гипоэхогенная фибромускулярная зона, локализующаяся в передних отделах предстательной железы.
Отчетливо визуализируется капсула железы в виде эхопозитивной структуры с четкими контурами толщиной около 1 мм, а также шейка мочевого пузыря, хорошо ограниченная от основания предстательной железы. Между задней поверхностью предстательной железы и передней стенкой прямой кишки выявляется гипоэхогенное пространство шириной 4—5 мм — перипро-статическая клетчатка. Семенные пузырьки имеют вид гипоэхогенных симметричных овальных структур с четкими контурами. Размеры семенных пузырьков отличаются большой вариабельностью. Их поперечный диаметр колеблется от 6 до 10 мм у пациентов до 40—50 лет и от 8 до 12 мм у пациентов старше 50 лет. Диаметр семенных пузырьков после эякуляции уменьшается практически вдвое.
Применение цветового (ЦДК) и энергетического допплеровского картирования (ЭДК) дает возможность получить представление о сосудистой анатомии предстательной железы.
Исследование в режиме ЦДК позволяет у всех пациентов в норме визуализировать и оценивать ход и направление простатических и уретральных артерий. Капсулярные артерии вследствие физических особенностей данного метода не получают своего отображения при ЦДК. В режиме ЭДК удается проследить ход всех интрапростатических сосудов.
При продольном сканировании в толще предстательной железы определяются артерии (иногда парные), сопровождающие уретру и семявыносящие протоки. Отчетливо отображаются многочисленные вены, которые обычно сопровождают крупные артериальные стволы. Непосредственно в паренхиме периферической и центральной зон определяются лишь отдельные сигналы от артериального кровотока. Визуализировать сосуды в передней фибромускуляр-ной зоне обычно не удается за счет их меньшего диаметра и большей удаленности от датчика.
При допплеровском картировании сосуды капсулярного артериального сплетения выявляются более четко по заднебоковым поверхностям железы. При сканировании в поперечной плоскости капсулярные артерии, симметрично проникая в периферическую часть предстательной железы и направляясь друг другу навстречу, радиально в ней распределяются, создавая прямолинейный веерообразный сосудистый рисунок.
Наиболее полное представление о сосудистом рисунке и васкуляризации предстательной железы можно получить с помощью трехмерной волюметрической реконструкции, которая позволяет объемно представить ход и взаиморасположение сосудов и паренхимы железы.
Для оценки артериального кровотока в режиме импульсного допплеровского сканирования вычисляется максимальная систолическая скорость, индексы резистентности (R^) и пульсатив-ности (Р,). Оценивается также плотность сосудистой сети. Простатическая артерия имеет высокий, узкий, острый систолический пик и низкоамплитудный, пологий диастолический. Значения пиковых скоростей кровотока в простатической артерии в среднем составляют 20,4 см/с (от 16,6 см/сдо 24,5 см/с), индекс резистентности — 0,92 (от 0,85 до 1,00). Допплерограммы уретральных и капсулярных артерий сравнимы между собой, имеют среднеамплитудный широкий, острый систолический пик и пологий диастол ический. Значения пиковых скоростей кровотока и индекса резистентности в уретральных и капсулярных артериях в среднем равны 8,19+1,2 см/с и 0,58±0,09 см/с соответственно. Допплерограммы вен предстательной железы представляют собой среднеамплитудную прямую. Средняя скорость в венах предстательной железы варьирует от 4 см/с до 27 см/с, составляя в среднем 7,9 см/с.
КТ-АНАТОМИЯ ПРЕДСТАТЕЛЬНОЙ ЖЕЛЕЗЫ
При КТ неизмененная предстательная железа отображается как образование однородной структуры с денситометрической плотностью 30—65 HU (рис. 16.5). Расположена на срезах, ниже выхода уретры из мочевого пузыря. Семенные пузырьки определяются за задней стенкой мочевого пузыря, окружены жировой тканью. Располагаются под углом друг к другу. Имеют вид симметричных парных продолговатых образований длиной до 50—60 мм, шириной 10—20 мм, которые переходят в семявыносящие протоки. Отделены от прямой кишки брюшинно-промежнос-тной фасцией. Рядом с семенными пузырьками проходят мочеточники, которые пересекаются в медиальном направлении семявы-носящими протоками. КТ малого
Рис. 16.5. КТ предстательной железы.
1 — мочевой пузырь; 2 — головка бедренной кости; 3 — ампула прямой кишки; 4 — внутренняя запирательная мышца; 5 — лонная кость; 6 — предстательная железа; 7 — большая ягодичная мышца.

таза обладает высокой информативностью при определении анатомо-топографических соотношений, однако является малоинформативной в выявлении структурных изменений предстательной железы.
При КТ не дифференцируются эпителиальные и фибромускулярные зоны в силу их одинаковой рентгеновской плотности. Также невозможна визуализация капсулы железы и простатического отдела уретры.
АНАТОМИЯ ПРЕДСТАТЕЛЬНОЙ ЖЕЛЕЗЫ О МРТ-ИЗОБРАЖЕНИИ
М РТ сочетает в себе достоинства УЗИ и КТ: метод высокочувствителен для выявления структурных изменений в предстательной железе и дает полную информацию о состоянии окружающих тканей и органов. При использовании аппаратов с высокой напряженностью магнитного поля возможна визуализация различных анатомических структур: фибромускулярной зоны, центральной, переходной и периферических зон. Хорошо дифференцируются семенные пузырьки, простатический отдел уретры, семенной бугорок и капсула железы. Наиболее четко зональное строение предстательной железы отображается на Т2-ВИ. Периферическая зона имеет высокую интенсивность сигнала, переходная и фибромускулярная — низкую, центральная зона представлена сигналами средней интенсивности (рис. 16.6—16.8).

Рис. 16.6. МРТ предстательной железы, Т2-ВИ.
а — корональная плоскость, б — сагиттальная плоскость. Здесь и на рис. 16.7, 16.8:
1 — капсула железы; 2 — уретра; 3 — передняя фибромускулярная зон; 4 — семенные пузырьки; 5 — периферическая зона.

Рис. 16.7. МРТ неизмененной предстательной железы. Т2-ВИ. Аксиальная плоскость.
Рис. 16.8. МРТ неизмененной предстательной железы. Т2-ВИ.
1. Громов А.И. Ультразвуковое исследование предстательной железы.— М.: Биоинфорсер-вис, 1999.- С. 3-15.
2. Зубарев А.В., Гажонова В.Е. Диагностический ультразвук. Диагностический ультразвук. Уронефрология.— М.: ООО «Фирма Стром», 2002.— С. 131-142.
3. Терновой С.К., Синицын В.Е. Компьютерная томография и магнитно-резонансная томография брюшной полости. Учебный атлас. CD-диск.— М.: Видар-М, 2000.
4. ЦыбА.Ф., Гришин Г.И., Нестайко Г.В. Ультразвуковая томография и прицельная биопсия в диагностике опухолей малого таза.— М.: Кабур, 1994.— С. 31—39.
5. Aarning R.G. etal. Technical aspects of transrectal ultrasound of prostate.— Nigmegen Netherland, 1996.- P. 71.
6. Higgins СВ., Hricak H., Helms C.A. Magnetic resonance imaging of the body. 2 nd ed.— New York: Raven Press, 1992.— P. 939-935.
7. Kaye K. W., Richter L. Ultrasonographic anatomy of normal prostate gland: reconstruction of computer graphics // Urology— 1990.— V. 35.— P. 12-17.
8. McNeal. The prostate gland: morphology and pathology // Monogr. Urol.— 1983, 4:3.— С 159.
9. Robett R., John R. Clinical Magnetic Resonance Imagine.— Philadelphia, 1990.— P. 952-980.
Источник studfiles.net